Воспаление мышц симптомы и лечение
Под миозитом подразумевается группа самых различных по этиологии патологических процессов в скелетной мускулатуре. В узком понимании миозит – это воспаление скелетной мускулатуры, то есть той мышечной ткани, которая обеспечивает движение опорно-двигательного аппарата (
а не гладкой мускулатуры внутренних органов
). Однако миозит может быть не только воспалительным, но и травматическим или токсическим.
Миозит может быть как самостоятельным заболеванием (
оссифицирующий миозит
), так и одним из проявлений других патологий (
например, туберкулеза
). Очень часто миозит сопутствует аутоиммунным заболеваниям, таким как
системная красная волчанка
и
ревматоидный артрит
. Одной из самых тяжелых форм миозита является
дерматомиозит
или болезнь Вагнера, при котором совместно с мышечной и соединительной тканью поражаются кожные покровы.
Если миозитом поражается несколько групп мышц – то тогда он называется полимиозитом, если же поражается одна мышца – то тогда он носит название локального миозита. Совместно с мышечной тканью могут поражаться кожные покровы (
дерматомиозит
), или же нервные волокна (
нейромиозит
).
Самым распространенным видом миозита – является шейный миозит, он составляет более половины случаев (
50 – 60 процентов
). На втором месте – поясничный миозит, который является самой частой причиной
болей в пояснице
.
Сегодня миозит считается офисной болезнью. Для представителей «сидячих» профессий риск развития этой патологии значительно выше, чем у представителей «подвижных» профессий. Неудобная и вынужденная поза, например, за компьютером в течение 6 – 8 часов с поддувающим кондиционером за спиной чревата развитием поясничного или шейного миозита.
Некоторые виды миозита считаются профессиональными, например, у скрипачей или пианистов, что обусловлено постоянным напряжением мышц кисти, шеи или спины.
Считается, что различными видами миозита страдают более половина жителей мегаполисов.
Причины миозита
Условно причины миозита можно разделить на эндогенные (
причины, возникшие внутри самого организма
) и экзогенные (
причины, возникшие вне организма
).
Эндогенными причинами являются:
- аутоиммунные заболевания (системная красная волчанка, ревматоидный артрит);
- инфекции (грипп, энтеровирусные инфекции, тиф);
- паразитарные заболевания (эхинококкоз, трихинеллез);
- различные интоксикации.
Экзогенными причинами являются:
- травмы;
- постоянное напряжение мышц (например, у спортсменов и музыкантов);
- переохлаждение.
Аутоиммунные заболевания
Миозит является неотъемлемым спутником большинства аутоиммунных заболеваний. В основном это касается коллагенозов. Это группа заболеваний, которая протекает с вовлечением соединительной ткани. Поскольку каждое мышечное волокно, которое является функциональной единицей мышцы, покрыто соединительнотканной оболочкой (
эндомизием
), то при поражении соединительной ткани вовлекается и мышечная ткань.
Название «аутоиммунный» отражает патогенез и характер заболевания. При этой патологии происходит выработка самим организмом антител к собственным тканям (
в данном случае к соединительной ткани
), на которых фиксирован антиген. Антигеном может быть
вирусбактериягрибок
. При образовании комплекса антиген-антитело запускается каскад воспалительных реакций, с дальнейшим поражением ткани. Как правило, миозит такой этиологии (
чаще всего это так называемый ревматический миозит
), имеет подострое или хроническое течение и характеризуется тянущими болями.
Инфекции
Большинство инфекций протекает с развитием миозита. При этом инфекция из основного очага (
будь то миндалины или легкие
) распространяется с током крови или лимфы на мышечную ткань. В дальнейшем в мышце (
или группе мышц
) развивается воспаление специфического или неспецифического характера.
Различают инфекционный гнойный и негнойный миозит. Негнойный миозит развивается в период гриппа, различных респираторных заболеваний,
сифилисабрюшного тифа
, туберкулеза. Особой формой негнойного миозита является Борнхольмская болезнь или эпидемическая миалгия. Это острое инфекционное заболевание, вызывающееся энтеровирусом Коксаки, которое поражает преимущественное мышечную систему. Ведущим симптомом этого заболевания являются сильные боли в области живота и грудной клетки на фоне лихорадки.
Гнойные миозиты развиваются на фоне генерализованной гнойной инфекции (
чаще всего стафилококковой или стрептококковой
) или остеомиелита. При этом патогенный микроорганизм разносится с током крови к мышцам, где в дальнейшем формируются локализованные гнойные очаги. Таким образом, в мышечной ткани образуются скопления гноя, участки некроза и флегмоны. Гнойный миозит является очень тяжелым заболеванием и требует хирургического вмешательства.
Паразитарные заболевания
Причиной миозита также могут быть паразитарные инвазии, а именно,
трихинеллез
, цистицеркоз,
токсоплазмоз
, редко
эхинококкоз
. В месте внедрения паразита в мышечную ткань развивается воспалительный процесс токсико-аллергического характера. Также в мышцах могут обнаруживаться цисты, псевдоцисты и кальцинированные участки, что также является местом жизнедеятельности
паразитов
.
Различные интоксикации
Миозит может развиться в результате воздействия на организм различных токсических веществ. Чаще всего токсический миозит наблюдается при
алкоголизме
, но также встречается при приеме некоторых медикаментов, отравлениях,
укусах насекомых
.
Механизм развития токсического миозита состоит в прямом токсическом воздействии алкоголя, медикамента или яда.
Прямым разрушающим мышцу действием обладают:
- алкоголь;
- антималярийные препараты;
- колхицин;
- кортикостероиды;
- изониазид.
Травмы
На месте травмы происходит разрыв мышечных волокон, с дальнейшим развитием воспалительного
отека
. В дальнейшем по мере заживления отек заменяется рубцовой тканью, а мышца при этом укорачивается.
Также результатом травм может быть развитие так называемого оссифицирующего миозита. При этом в толще мышцы, а именно в области соединительнотканных участков, развиваются участки окостенения.
Постоянное напряжение мышц
Эта причина характерна для профессиональных миозитов. В результате длительного напряжения или неудобного положения мышца напрягается и уплотняется. При этом в ней нарушается процесс питания, так как ток крови в напряженной мышце замедляется. Нарушенное кровообращение как следствие является причиной недостатка кислорода и развития дистрофических процессов в мышце.
Переохлаждение
Сквозняки, конечно же, являются самой частой причиной развития миозита. Чаще всего переохлаждению подвержены мышцы спины, поясницы и шеи. При этом в процесс могут вовлекаться не только мышцы, но и нервные волокна.
Виды миозита
Существует две основные формы миозита – локальный миозит и полимиозит. Локальный миозит характеризуется воспалением одной мышцы. При полимиозите воспалительный процесс распространяется на несколько мышц или группы мышц.
Областями, в которых чаще возникает миозит, являются:
- шея;
- поясница;
- руки;
- ноги;
- челюстно-лицевая область.
Миозит шейного отдела Миозит шейного отдела возникает чаще, чем в других областях тела. При этом появляются боли в области шеи, которые могут распространяться как наверх (к затылку, ушам), так и вниз между лопатками. Боль может быть настолько сильной, что сковывает движения шеи.
Миозит в области поясницы Миозит в области поясницы затрагивает поясничные мышцы вдоль позвоночника. Боль менее выражена, чем при шейном миозите, и носит ноющий характер. При пальпации поясничной области отмечается уплотнение мышц и усиление болей. Миозит поясничной области более распространен среди населения пожилого возраста.
Миозит мышц рук и ног Миозит мышц рук и ног встречается редко в виде локальных форм. Чаще воспаление мышц конечностей наблюдается при полимиозите. Больному сложно передвигать ноги, поднимать руки выше головы. Снижение силы в мышцах сопровождается появлением болей при их напряжении.
Миозит жевательных мышц — нередко наблюдается в челюстно-лицевой области. При данной форме боли возникают или усиливаются при жевании.
Полимиозит встречается чаще, чем локализованные формы миозита.
К самым распространенным видам полимиозита относятся:
- нейромиозит;
- полифибромиозит;
- оссифицирующий миозит.
Полимиозит
Полимиозит возникает чаще у людей с генетической предрасположенностью к аутоиммунным заболеваниям. Точная причина пока не выяснена, однако, пусковым фактором могут быть вирусные инфекции (
цитомегаловирус, вирус гриппа
) и злокачественные заболевания. Также возникновение полимиозита тесно связано с присутствием различных инфекций (
ангина, грипп, стафилококковые инфекции
), грибков и паразитарных заболеваний. Когда в организм попадают эти чужеродные агенты, запускаются аутоиммунные реакции. Иммунная система вырабатывает особые клетки крови (
Т-лимфоциты
) и белки (
антитела
). Они могут атаковать не только чужеродные частицы (
вирусы, раковые клетки, бактерии
), но и некоторые собственные клетки организма, включая и мышечные. При этом наблюдается рабдомиолиз – повреждение и разрушение мышечных волокон. Рабдомиолиз вызывает воспалительный процесс, который может распространиться на соседние ткани и органы. Поэтому, полимиозит часто сопровождается
артритами
(
воспалением суставов
) и
дерматитом
(
воспалением кожи
).
Полимиозит с признаками дерматита называется дерматомиозитом. Вследствие длительного воспалительного процесса мышцы истончаются и атрофируются.
Полимиозит чаще появляется у людей среднего возраста (
30 – 60 лет
). Однако есть отдельная форма полимиозита, которая появляется только у детей от 5 до 15 лет. Женский пол подвержен заболеванию в два раза чаще, чем мужской. Появлению заболевания могут предшествовать различные вирусные инфекции, переохлаждение, снижение
иммунитета
, большие физические нагрузки и травмы. Болезнь развивается медленно, в течение недель и месяцев. Первым проявлением является усталость и слабость мышц дистальных частей тела (
особенно бедренных, плечевых и шейных мышц
). Слабость усиливается и иногда даже переходит в умеренную боль. Все движения затруднены и замедленны. Больным сложно поднимать руки, ходить, вставать со стула или кровати. Появляется дисфагия (
затрудненное глотание
), затрудняется дыхание и речь. При дерматомиозите появляются кожные высыпания пурпурного цвета, которые немного возвышаются над кожей. Поражение внутренних органов при полимиозите наблюдается редко.
Нейромиозит
Нейромиозит – это одна из форм полимиозита, характеризующаяся поражением мышечных волокон и нервов, которые расположены в данной области. В большей степени поражаются внутримышечные нервные волокна, однако нередко и дистальные отделы нервов (
особенно когда болезнь прогрессирует
). При воспалении мышечные клетки разрушаются и высвобождаются различные вещества, которые токсично влияют на нервные волокна. Также нервные волокна подвержены воздействию Т-лимфоцитов, которые высвобождаются при аутоиммунной реакции. Под действием этих клеток и всех компонентов воспалительной реакции, миелиновая оболочка нерва разрушается. Если процесс не остановлен, то вскоре разрушается и осевой цилиндр нервного волокна.
Основными признаками нейромиозита являются:
- парестезии в пораженной зоне (снижение чувствительности);
- гиперестезии (повышение чувствительности);
- выраженные болевые ощущения;
- симптомы натяжения;
- снижение тонуса и силы мышц;
- болезненность в суставах.
Разрушение миелиновой оболочки нервных волокон приводит к нарушению кожной чувствительности – парестезий или гиперестезий. При парестезиях чувствительность понижается, и появляются онемение и покалывание. Иногда поражение нервов приводит к повышению чувствительности.
Боль при нейромиозите прогрессирует. Вначале она умеренная, затем усиливается при небольших нагрузках. Боль может появиться или усилиться при дыхании, при поворотах и наклонах тела, при движении рук и ног. Постепенно боль появляется даже в состоянии покоя. Болевой синдром сильно выражен, когда поражены дистальные части нервов.
Также важным признаком нейромиозита является симптом натяжения. Пальпация мышц в натянутом напряженном состоянии вызывает болевые ощущения. Обычно нейромиозит сопровождается суставными болями, реже — кожными поражениями.
Полифибромиозит
Полифибромиозит – это другая форма полимиозита, основной особенностью которой является замещение мышечной ткани на соединительную ткань.
Вследствие длительного воспалительного процесса в мышечной ткани мышечные клетки разрушаются и фиброзируются (
замещаются клетками соединительной ткани
). Другими словами, на месте поврежденной мышечной ткани появляется рубец. Рубцовая ткань уплотняется в виде узелков, которые хорошо чувствуются при прощупывании мышц. При образовании рубцовой ткани нередко формируются
спайки
между мышцами. Когда рубцы образуются вблизи сухожилий, появляются разные контрактуры и снижается подвижность.
Основными признаками полифибромиозита являются:
- уплотнение пораженных участков мышцы;
- образованием узелков;
- контрактуры и анормальные сокращения мышц;
- уменьшение амплитуды движений, снижение подвижности;
- боли при движении и при пальпации мышц.
Самым характерным признаком полифибромиозита являются плотные узелки в мышцах, которые могут увеличиваться в размерах или порой спонтанно исчезать. При их пальпации отмечается болезненность. Иногда при пальпации чувствуется неравномерная консистенция мышц. Когда формируются контрактуры, мышцы находятся в постоянном напряжении и деформируются. Постоянное напряжение мышц приводит к постоянным болевым ощущениям, которые усиливаются при движении и не исчезают в покое. Вследствие этих контрактур ограничиваются функции мышц, движения затрудняются и замедляются.
Оссифицирующий миозит
Оссифицирующий миозит – очень редкая форма полимиозита, который может развиться после травмы (
ушибов, вывихов, переломов, растяжений и разрывов
). Это может быть как результат острой травмы, так и хронического повреждения мышц. Так, например, у наездников при верховой езде постоянно травмируются мышцы бедра, у фехтовальщиков – мышцы груди. Также есть случаи врожденной болезни, которая прогрессирует с возрастом. Более подвержены риску заболевания лица мужского пола в возрасте 30 – 40 лет.
Оссифицирующий миозит развивается постепенно на фоне фибромиозита. Соединительная ткань, которая замещает поврежденные мышечные волокна, постепенно трансформируется в неоднородную массу и пропитывается различными минералами и веществами. Когда накапливаются большие количества солей фосфорной кислоты, калия, кальция, начинается процесс окостенения. Окостеневшие участки мышц часто сращиваются с близлежащими костями, деформируя скелет.
Основными признаками полифибромиозита оссифицирующего миозита являются:
- уплотнение участков мышцы;
- деформация конечностей;
- снижение подвижности;
- появление сильных болей, особенно при движении.
В начальных стадиях болезни присутствуют все признаки воспалительного процесса в мышце (
боль, припухлость, покраснение кожи
). Когда рубец начинает окостеневать, появляется уплотнение мышцы. При пальпации обнаруживаются твердые участки, которые сложно отличить от кости. Когда эти участки срастаются с костями, деформируется конечность. Амплитуда движений уменьшается до полной неподвижности в конечности. При попытках движения и напряжения мышцы появляются сильные боли, которые могут присутствовать постоянно, даже в покое. При хроническом течении болезни, боли постепенно утихают.
Симптомы миозита Симптомами, которые указывают на миозит, являются:
- общие признаки травмы, инфекции;
- слабость и быстрая утомляемость;
- боль;
- снижение подвижности;
- изменение консистенции мышц;
- кожные изменения;
- изменения чувствительности;
- появление контрактур и аномальных положений конечностей.
При острых миозитах, которые развиваются вследствие травм, первыми признаками будут последствия этих травм.
В первые дни появляются:
- гиперемия (покраснение) кожи;
- отек;
- болезненность;
- подкожные кровоизлияния;
- гематомы;
- иногда повышается местная температура.
Когда пусковым механизмом являются инфекции (
вирусные, бактериальные
), то первыми симптомами будут общие признаки этих инфекций.
Когда развивается воспалительный процесс в мышце, первым страдает тонус мышц. Мышечные волокна теряют способность быстро и в полную силу сокращаться и расслабляться. Больной ощущает нарастающую слабость в пораженной части тела. При миозите конечностей сложно поднимать руки выше головы или передвигать ноги. Слабость может достигнуть такой степени, что больному становиться сложно вставать со стула или кровати.
Основной характеристикой миозита является боль в пораженной мышце или группе мышц. Воспалительный процесс приводит к разрушению мышечных волокон и скоплению большого количества активных веществ в очаге воспаления, которые раздражают нервные окончания. Боль варьирует от умеренной до сильной в зависимости от места поражения и стадии заболевания.
При шейном миозите появляется острая боль при поворотах головы, при жевании. Иногда она распространяется к затылку и вискам или вниз в межлопаточную область.
При грудном миозите боль возникает при движениях грудной клетки (
при глубоких вдохах и выдохах
) и при поворотах.
Миозит поясничной области вызывает умеренные боли, ноющего характера. Зачастую его путают с радикулитом. Но боль при радикулите более интенсивна.
Миозит конечностей вызывает усиление боли при ходьбе, при поднятии предметов. Часто больные стараются держать пораженную конечность в положении, которое приносит меньше боли.
Любая боль усиливается при движениях, при неудобных позах, при пальпации, при новых травмах, при воздействии низких температур, при смене погодных условий.
При хроническом миозите в период ремиссии боль утихает и даже может исчезнуть.
На подвижность пораженной области влияют несколько факторов. Во-первых, сильные боли сковывают движения, амплитуда их снижается. Во-вторых, разрушение большого количества мышечных волокон и замещение их соединительной тканью снижает эластичность мышц, соответственно снижается и сократительная способность. Движения становятся замедленными и неполными. Также движения лимитируются, когда начинается окостенение поврежденного участка мышцы. Если оссифицированные (
окостеневшие
) участки срастаются с костями, движения сводятся к минимуму.
При полимиозите, могут поражаться и жизненно важные группы мышц (
диафрагма, мышцы глотки
). При этом больному становится тяжело глотать, говорить и дышать.
В зависимости от стадии процесса, консистенция мышц различна. При воспалении, когда разрушаются мышечные волокна и накапливаются различные вещества в межклеточном пространстве, мышца становится плотной и немного увеличенной в объеме. Когда происходит реабсорбция (
обратное впитывание
) всех этих веществ, мышца становится дряхлой, мягкой. При замещении мышечной структуры соединительной тканью пальпаторно обнаруживаются немного уплотненные узелки, которые могут увеличиваться в размерах. При оссифицирующем миозите пальпация выявляет твердые структуры, которые находятся в толще мышц или соединены с костью. При любом виде миозита пальпация вызывает болевые ощущения.
Часто миозит сопровождается кожными изменениями, и тогда он носит название дерматомиозита. Воспалительный процесс вовлекает все близлежащие ткани, особенно кожу. На коже появляются различные высыпания, красноватого и фиолетового оттенка. Они немного возвышаются над поверхностью кожи, придавая ей бугристый вид.
При вовлечении в воспалительный процесс внутримышечных нервных волокон и дистальных окончаний нервов изменяется чувствительность. Иногда наблюдается гиперчувствительность на любые внешние раздражители.
Нарушение структуры мышечной ткани, рубцевание и окостенение приводит к укорочению мышц, изменению формы и образованию различных контрактур. Из-за этого появляются различные искривления и анормальные положения тела. При шейном миозите появляется тортиколлис (
искривление шеи
), при грудном миозите –
сколиоз
.
Диагностика миозита
Лечение миозита находится в компетенции таких врачей как невропатолог, ревматолог и терапевт. Первоначально, при появившихся болях в спине, шее или ногах, необходимо обратиться к терапевту. Далее, в зависимости от этиологии заболевания, семейный врач рекомендует консультацию того или иного специалиста. Так, при миозите вследствие аутоиммунных заболеваний рекомендуется обратиться к ревматологу; при миозите во время простудных заболеваний – к терапевту; при нейро– и дерматомиозите – к невропатологу.
Диагностика миозита кроме опроса и осмотра, может включать различные лабораторные и инструментальные обследования, поэтому пациент должен заранее быть готов к значительным временным и материальным затратам.
Диагностика миозита включает:
- опрос;
- осмотр;
- лабораторные исследования (ревмопробы);
- инструментальные исследования;
- биопсию.
Опрос
Включает данные о том, как началась болезнь и что ей предшествовало.
Врач может задать следующие вопросы:
- «Что беспокоит на данный момент?»
- «Что было первым симптомом?»
- «Имела ли место температура?»
- «Предшествовало ли болезни переохлаждение, травмы?»
- «Какими заболеваниями еще страдает пациент?»
- «Чем болел пациент месяц или пару месяцев назад?»
- «Чем болел в детстве?» (например, болел ли в детстве ревматической лихорадкой?)
- «Есть ли какие-то наследственные патологии в семье?»
Осмотр
Изначально врач визуально осматривает место боли. Его внимание привлекает покраснение кожных покровов над мышцей или наоборот их побледнение. При дерматомиозите на коже в области разгибательных поверхностей (
суставов
) образуются красные, шелушащиеся узелки и бляшки. Внимание врача могут привлечь ногти, так как одним из ранних признаков дерматомиозита является изменение ногтевого ложа (
покраснение и разрастание кожи
). Длительно текущие миозиты сопровождаются атрофией мышцы. Над атрофированной мышцей кожа бледная со скудной сетью кровеносных сосудов.
Далее врач приступает к пальпации (
ощупыванию
) пораженной мышцы. Это делается с целью оценить тонус мышцы и выявить болезненные точки. В остром периоде болезни мышца напряжена, так как развивается ее гипертонус. Гипертонус является своеобразной защитной реакцией скелетной мускулатуры, поэтому при
простудах
и
стрессах
мышца всегда напряжена. Например, при шейном миозите мышцы бывают настолько напряжены, что затрудняют движение пациента. Иногда могут даже нарушаться процессы глотания, если воспалительный процесс охватил большую часть мышц шеи.
Болезненность мышцы может быть как общей, так и локальной. Например, при инфекционном гнойном миозите выявляются локальные болезненные точки, которые соответствуют гнойным очагам. При полифибромиозите болезненность усиливается по направлению к суставу, то есть в местах прикрепления мышцы.
При полимиозите болевой синдром умеренно выражен, зато прогрессирует мышечная слабость. В клинической картине оссифицирующего миозита боль умеренная, зато мышцы очень плотны, а во время их ощупывания выявляются плотные участки. Выраженный болевой синдром наблюдается при нейромиозите, когда вместе с мышечной тканью поражаются и нервные волокна.
Ревмопробы
Ревмопробами называются те анализы, которые направлены на выявление системных или локальных ревматических заболеваний.
Такими заболеваниями могут быть:
- ревматоидный артрит;
- системная красная волчанка;
- полимиозит;
- полифибромиозит;
- миозит с включениями и другие.
Таким образом, ревмопробы помогают определить этиологию миозита, подтвердить или исключить аутоиммунный патогенез заболевания. Также с помощью ревмопроб определяется интенсивность воспалительного процесса.
В диагностике миозита ревмопробы включают определение следующих показателей:
- С-реактивного белка;
- антистрептолизина-О;
- ревмофактора;
- антинуклеарных антител (АНА);
- миозит-специфических аутоантител.
С-реактивный белок Повышенная концентрация С-реактивного белка наблюдается при различных воспалительных процессах в организме. С-реактивный белок является маркером острой фазы воспаления, поэтому определяется при острых инфекционных миозитах или при обострениях хронических. Определяя уровень этого белка можно оценить эффективность принятого лечения. Однако в целом С-реактивный белок является лишь показателем инфекционного процесса и не играет важную роль в дифференциальной диагностике миозита.
Антистрептолизин-О Представляет собой антитело (белок), которое вырабатывается в ответ на присутствие в организме стрептококка, а точнее на продуцируемый им фермент – стрептолизин (отсюда и название). Является важным диагностическим критерием при ревматизме и ревматоидном артрите. Таким образом, повышенный титр этих антител говорит в пользу ревматического миозита.
Ревмофактор Ревмофактор – это антитела, которые вырабатываются организмом к собственным белкам (иммуноглобулинам). Повышенные значения ревмофактора наблюдаются при аутоиммунных патологиях, дерматомиозите, ревматоидном серопозитивном артрите. Однако существуют случаи, когда ревмофактор отрицателен. Это наблюдается при серонегативном ревматоидном артрите или у детей с ювенильным артритом. Важное диагностическое значение имеет количественное определение ревмофактора до и после лечения.
Антинуклеарные антитела Семейство аутоантител, которое врабатывается к компонентам собственных белков, а именно к ядрам клеток. Наблюдаются при дерматомиозите, склеродермии и при других системных коллагенозах.
Миозит-специфические аутоантителаМиозит-специфические аутоантитела (MSA) являются маркерами таких идиопатических миозитов, как:
- дерматомиозит;
- полимиозит;
- миозит с включениями.
MSA – является группой самых различных антител, которые вырабатываются к различным компонентам клеток: митохондриям, некоторым ферментам, цитоплазме.
Самые распространенные антитела — это:
- Анти Jo-1 – выявляется у 90 процентов людей, страдающих миозитом;
- Анти-Mi-2 – наблюдается у 95 процентов людей с дерматомиозитом;
- Анти-SRP – выявляется у 4 процентов людей с миозитом.
Биопсия и морфологическое исследование мышечной ткани
Биопсия – метод диагностики, при котором происходит прижизненный забор кусочков тканей (
биоптата
), с последующим их изучением. Целью биопсии в диагностике миозитов является определение структурных изменений в мышечной ткани, а также в окружающих ее сосудах и соединительной ткани.
Показаниями к биопсии являются:
- инфекционные миозиты;
- полимиозиты (и как их разновидность дерматомиозиты);
- полифибромиозиты.
Для полимиозита и его вариантов (
дерматомиозит, полимиозит с васкулитом
) характерны изменения воспалительного и дегенеративного характера: клеточная инфильтрация, некрозы мышечных волокон с потерей поперечной исчерченности. При полифибромиозите мышечная ткань заменяется соединительной тканью с развитием фиброза. При инфекционных миозитах преобладает клеточная инфильтрация межуточной ткани и мелких сосудов.
Лечение миозита
Лечение миозита зависит от причины, вызвавшей это заболевание. При гнойных инфекционных миозитах назначаются антибактериальные средства, при переохлаждении –
нестероидные противовоспалительные
и
обезболивающие средства
, при аутоиммунных и ревматических процессах – кортикостероиды, при паразитарных инвазиях – противопаразитарные средства, при нейромиозите – применяются новокаиновые блокады, при полимиозите – кортикостероиды и иммунодепрессанты.
Лечение негнойного инфекционного миозита
При миозите вследствие переохлаждения или напряжения (
чаще всего это шейный или поясничный миозит
), назначается местное лечение в виде мазей.
Мази для лечения негнойного инфекционного миозита
| Представители | Механизм действия | Как назначается |
| фастум гель (активное вещество кетопрофен). Синонимы – быструм гель. | оказывает противовоспалительное действие, а также обладает высокой анальгетической активностью | наносят на кожу над очагом воспаления небольшое количество геля (5 см) и втирают два – три раза в сутки |
| апизартрон (мазь не назначается в острых периодах ревматических болезней) | входящий в состав препарата экстракт горчичного масла вызывает прогревание тканей, улучшает местный кровоток и расслабляет мышцы, также обладает противовоспалительным эффектом |
полоску мази в 3 – 5 см наносят на воспаленный участок и медленно втирают в кожу |
| долобене — комбинированный препарат, который содержит диметилсульфоксид, гепарин и декспантенол. | кроме противовоспалительного и анальгезирующего действия, оказывает антиэкссудативный эффект, то есть устраняет отек | столбик геля длиной в 3 см наносят на очаг воспаления и втирают легким движением. Процедуру повторяют 3 – 4 раза в день |
При обширных миозитах, которые затрагивают несколько групп мышц и которые сопровождаются повышенной температурой и другими симптомами простуды лечение назначается в инъекционной форме (
уколы
).
Уколы для лечения негнойного инфекционного миозита
| Представители | Механизм действия | Как назначается |
| диклофенак | оказывает противовоспалительный и обезболивающий эффект | по одному уколу (3 мл) внутримышечно через день в течение 5 дней. |
| мелоксикам | благодаря селективному ингибированию образования медиаторов воспаления оказывает выраженный противовоспалительный эффект с минимальным развитием побочных эффектов | по одной ампуле (в 15 мг) в сутки, внутримышечно в течение 5 дней, потом переходят на таблетированную форму препарата |
| мидокалм | оказывает миорелаксирующее (расслабляет напряженные мышцы) действие | вводится внутримышечно по одной ампуле (100 мг вещества) два раза в день. Таким образом, суточная доза составляет 200 мг |
Таблетки для лечения негнойного инфекционного миозита
| Представители | Механизм действия | Как назначается |
| апонил (действующее вещество – нимесулид) | как и все нестероидные противовоспалительные оказывает противовоспалительный и анальгезирующий эффект, а также обладает и жаропонижающим действием | суточная доза препарата составляет 200 мг, что равняется 2 таблеткам по 100 мг, или 4 – по 50 мг. Дозу разделяют на 2 – 4 приема, запивая таблетку небольшим количеством воды |
| траумель С (препарат растительного происхождения) | оказывает анальгезирующее и противоэкссудативное действие | по одной таблетке трижды в день. Таблетка ставится под язык, до полного рассасывания |
Чаще же всего лечение миозита комбинированное, то есть медикаменты назначаются как местно (
в виде мази
), так и системно (
в виде таблеток или уколов
).
Лечение полимиозита и его форм (дерматомиозита)
Основными препаратами в лечении полимиозита и его формы дерматомиозита являются глюкокортикостероиды. Препаратом выбора является преднизолон, который в остром периоде болезни назначается в виде уколов.
Уколы для лечения полимиозита и его формы дерматомиозита
| Представители | Механизм действия | Как назначается |
| преднизолон | оказывает противовоспалительное, противоаллергическое, и иммунодепрессивное действие | в остром периоде болезни суточная доза составляет 1мг на 1кг веса, то есть от 60 до 80 мг в сутки, что равняется 2 – 3 уколам (1 мл – 30 мг). Уколы вводятся глубоко, внутримышечно. Далее, после достижения ремиссии дозу снижают до 20 мг в сутки. |
При неэффективности проводимой терапии проводится так называемая puls-терапия, которая заключается во введении сверхвысоких доз глюкокортикоидов (
1 – 2 грамма
) внутривенно на короткий период (
3 – 5 дней
). Данная терапия проводится исключительно в стационаре.
Преднизолон в таблетках назначается в качестве поддерживающей терапии, после достижения ремиссии. Также в таблетированной форме назначаются метотрексат и азатиоприн. Эти препараты относятся к группе иммунодепрессантов и назначаются в самых тяжелых случаях и при неэффективности преднизолона.
Таблетки для лечения полимиозита и его формы дерматомиозита
| Представители | Механизм действия | Как назначается |
| преднизолон | оказывает противовоспалительное, противоаллергическое и иммунодепрессивное действие | в период поддерживающей терапии 10 – 20 мг в сутки, что равняется 2 – 4 таблеткам по 5 мг. Эта суточная доза разбивается в два приема и принимается в первой половине дня. |
| метотрексат | цитостатический препарат, который оказывает иммуносупрессивное действие | назначается по 15 мг внутрь в сутки, постепенно увеличивая дозу до 20 мг. После достижения дозы в 20 мг переходят на инъекционные формы метотрексата. |
| азатиоприн | также оказывает иммуносупрессивное действие | назначается внутрь, начиная с 2 мг на кг веса в сутки. Лечение проводится под ежемесячным контролем анализа крови. |
Поскольку при полиомиозите наблюдается диффузное воспаление мышц, то назначение мазей нецелесообразно.
Лечение оссифицирующего миозита
При оссифицирующем миозите консервативное лечение эффективно лишь в начале болезни, когда еще возможно рассасывание кальцината. В основном лечение этого вида миозита сводится к хирургическому вмешательству.
| Представители | Механизм действия | Как назначается |
| гидрокортизон | тормозит пролиферативные и экссудативные процессы в очаге воспаления, тем самым предотвращая образование кальцификатов в мышце | по 25 – 50 мг (1 – 2 ампулы) вместе с 5 мл новокаина в пораженную ткань. Рекомендуется 2- 3 инъекции. |
Массаж и втирание мазей противопоказаны.
Лечение полифибромиозита
Лечение полифибромиозита включает противовоспалительные средства, уколы лидазы, массаж и физиопроцедуры.
Мази для лечения полифибромиозита
| Представители | Механизм действия | Как назначается |
| гевкамен | оказывает местно-раздражающее, противовоспалительное и анальгезирующее действие | мазь наносят на пораженную мышцу (полоску длиной в 2 – 4 см) и слегка массируют. Процедуру повторяют 2 – 3 раза в день |
| траумель гель | производит умеренный анальгезирующий эффект. | тонким слоем наносят на зону поражения и втирают легкими движениями 2 – 3 раза в день. |
Уколы для лечения полифибромиозита
| Представители | Механизм действия | Как назначается |
| лидаза | расщепляет основной компонент соединительной ткани — гиалуроновую кислоту, размягчает и уплощает рубцы, уменьшает контрактуры и предупреждает их формирование. | по 1 мл (что равняется 64 ЕД. или 1 уколу) внутримышечно через день. Рекомендуемый курс 20 – 40 уколов. |
В форме таблеток назначаются противовоспалительные средства, которые целесообразны только в острой фазе болезни.
Таблетки для лечения полифибромиозита
| Представители | Механизм действия | Как назначается |
| бутадион | оказывает выраженный обезболивающий и противовоспалительный эффект. | по 150 – 300 мг (это одна – две таблетки) 3 – 4 раза в день через 30 минут после еды. |
| ибупрофен | оказывает выраженное противовоспалительное и анальгезирующее действие. | по 800 мг (это две таблетки по 400 мг или одна по 800) от двух до четырех раз в сутки. При этом суточная доза не должна превышать 2400 мг, то есть 6 таблеток по 400 мг, или 3 по 800. |
Лечение гнойного инфекционного миозита
Включает применение
антибиотиков
, болеутоляющих и
жаропонижающих
средств. В некоторых случаях показано хирургическое вмешательство.
Мази с последующим их растиранием над пораженной поверхностью противопоказаны, так как могут способствовать распространению гнойного процесса на здоровые ткани.
Уколы для лечения гнойного инфекционного миозита
| Представители | Механизм действия | Как назначается |
| пенициллин | оказывает бактерицидное действие за счет угнетения синтеза клеточной стенки микроорганизмов. Активен как в отношении грамположительных, так и в отношении грамотрицательных бактерий |
внутримышечно по 300.000 ЕД. 4 раза в сутки (через каждые 6 часов) |
| тетрациклин | обладает широким спектром антимикробного действия | внутримышечно по 200.000 ЕД. 3 раза в сутки (через каждые 8 часов) |
| цефазолин | обладает широким спектром антимикробного действия | внутримышечно по 1 грамму 4 раза в сутки (через каждые 6 часов) |
Таблетки для лечения гнойного инфекционного миозита
| Представители | Механизм действия | Как назначается |
| амидопирин | оказывает жаропонижающее и противовоспалительное действие. | по 250 мг (одна таблетка) внутрь трижды в день |
| реопирин | комбинированный препарат оказывает анальгезирующий и противовоспалительный эффект. | по 125 мг (одна таблетка) от 3 до 4 раз в сутки. |
Лечение миозита при аутоиммунных заболеваниях
Параллельно с лечением основного заболевания, которому сопутствует миозит (
системная красная волчанка, склеродермия
) проводится симптоматическая терапия миозита. Она заключается в приеме обезболивающих и противовоспалительных средств, в острой фазе соблюдается пастельный режим.
Мази для лечения миозита при аутоиммунных заболеваниях
| Представители | Механизм действия | Как назначается |
| найз гель | входящий в состав мази нимесулид оказывает анальгезирующее и обезболивающее действие | не втирая гель наносят тонким слоем на область болезненности. Процедуру повторяют от 2 до 4 раз в сутки |
| вольтарен мазь и гель (активное вещество диклофенак) | оказывает выраженное противовоспалительное действие, также устраняет боль | 1 г мази (горошина величиной с лесной орех) наносят над очагом воспаления, втирают в кожу 2 – 3 раза в сутки. Разовая доза — 2 грамма. |
| финалгель | производит обезболивающий и противовоспалительный эффект | 1 г геля наносят на кожу над пораженной областью и слегка втирают. Процедуру повторяют 3 – 4 раза в день. |
Уколы для лечения миозита при аутоиммунных заболеваниях
| Представители | Механизм действия | Как назначается |
| амбене | комбинированный препарат, который кроме противовоспалительного действия производит противоревматический эффект. | по одной инъекции (одна инъекция включает 2 мл раствора А и 1 мл раствора В) внутримышечно через день. Курс лечения – 3 укола, после чего делают перерыв в 3 – 4 недели, а затем курс можно повторить. |
| баралгин М | кроме анальгезирующего и противовоспалительного действия производит спазмолитический (расслабляющий) эффект. | внутримышечно вводят по одному уколу (5 мл) от одного до двух раз в день. Максимальная суточная доза – 10 мл (2 укола). |
Таблетки для лечения миозита при аутоиммунных заболеваниях
| Представители | Механизм действия | Как назначается |
| кетопрофен | производит обезболивающий и противовоспалительный эффект | в остром периоде болезни назначается доза в 300 мг в сутки, что равняется 3 таблеткам по 100 мг. В период поддерживающей терапии назначается по 150 – 200 мг в сутки. |
| нурофен | оказывает мощный анальгезирующий эффект | назначается по 400 – 800 мг от 3 до 4 раз в сутки. |
| флугалин | обладает противовоспалительным и болеутоляющим действием. | внутрь по одной таблетке 2 – 4 раза в день после еды с небольшим количеством еды. Курс лечения 2 – 3 недели. |
Лечение миозита народными средствами
Терапия миозита народными средствами заключается в применении мазей, масел, растворов и настоек на спирту для растирания. Широко используются противовоспалительные компрессы и изоляция теплом пораженного участка мышц. Проведение данных манипуляций требует ограничения двигательной активности и максимальное обеспечение покоя. С болевым синдромом при миозите помогают справиться травяные настои, перед употреблением которых следует проконсультироваться с лечащим врачом.
Для исключения возникновения аллергических реакций при наружном применение народных средств перед лечением следует провести тест. Тестирование заключается в нанесение приготовленного состава на небольшой участок кожи. В случае возникновения покраснений, волдырей или
сыпи
стоит отказаться от применения выбранного рецепта.
Компрессы Для снятия мышечной боли в народной медицине используется:
- компресс из капусты;
- компресс из отварного картофеля;
- компрессы с использованием таких растений как ромашка, донник, липа, хвощ.
Компресс из капусты Для этой процедуры вам потребуются: 2 столовые ложки питьевой соды, 2 листа капусты белокочанной, детское мыло. Капусту следует обдать горячей водой, в которой предварительно была растворена 1 ложка соды. Далее нужно намылить листья мылом, посыпать оставшимся количеством соды и приложить к месту, которое вас беспокоит. Для усиления эффекта на область больной мышцы следует наложить согревающую повязку. Время действия компресса – 30 – 40 минут.
Компресс из отварного картофеля Еще одним рецептом при миозите является компресс из отварного картофеля, для которого вам понадобятся: 3 – 5 отваренных в кожуре картофелин, одеколон, теплый шарф, чистая ткань. Разомните картошку и приложите через 2 слоя ткани к больному месту, после чего замотайте картофельный компресс шарфом. Действие компресса можно продлить, постепенно снимая тканевые слои. После того как картофель остыл, массу следует удалить, а приносящую дискомфорт область растереть, используя одеколон. Данную процедуру предпочтительнее всего проводить на ночь, для того чтобы дать разогретым мышцам отдых.
Компрессы из трав Положительный эффект оказывают компрессы с использованием таких растений как ромашка, донника, липа, хвощ. Сухие растения следует положить в марлевый мешочек, запарить кипятком и обеспечить достаточное количество тепла, накрыв полиэтиленом и хорошо укутав больную область. Соблюдение всех рекомендаций при нанесении компрессов по рецептам народной медицины позволяет достичь положительного эффекта и значительно снизить мышечные боли.
Мази
Втирание мазей, приготовленных в домашних условиях, оказывает положительное воздействие, уменьшая болевые ощущения. Также мази используются в качестве основного ингредиента в компрессах, которые следует делать на ночь, обеспечив хорошую термоизоляцию.
Женьшеневая мазь Для того чтобы приготовить женьшеневую мазь, вам понадобятся: 20 грамм поваренной соли, 20 грамм высушенного корня женьшеня, 100 грамм медвежьего жира (продается в аптеке), который можно заменить гусиным или свиным салом. Корень женьшеня следует измельчить и смешать с растопленным на водяной бане жиром и солью. Полученным составом нужно натирать больные места, применяя спиралевидные или прямолинейные движения снизу вверх.
Мазь на основе полевого хвоща и нутряного свиного сала Следует взять 20 грамм сушеной травы и 80 грамм жировой основы и растереть массу в стеклянной или пластиковой посуде. Полученное средство втирать в те области, которые вас беспокоят. Также в качестве ингредиента для изготовления мазей на основе свиного сала или сливочного масла можно использовать такие растения как лаванда, листья эвкалипта, мята перечная, шалфей, чистотел.
Настойки
В качестве средства для растирания при лечении миозита используются изготовленные на спирту настойки с добавлением различных растительных компонентов. Настойки оказывают противовоспалительное, антибактериальное и болеутоляющее действие.
Настойка на луке и камфорном масле Для того чтобы приготовить это средство, нужно взять 2 крупные луковицы, 125 миллилитров (полстакана) 70 процентного медицинского спирта и 1 литр камфорного масла. Лук следует измельчить и соединить со спиртом. Спустя два часа добавить в получившуюся массу масло и поставить настаиваться на десять дней, исключив доступ света. Состав может быть использован в качестве средства для растираний и компрессов.
Настойка из цветков сирени Вам понадобятся 100 грамм свежей сирени и 500 миллилитров (два стакана) 70 процентного медицинского спирта. Цветки заливаются спиртом и хранятся в течение недели в темном месте. Использовать для компрессов и растираний раз в сутки. Также в качестве ингредиентов для приготовления настоек может быть использована сухая или свежая ромашка, порошок бодяги. Одним из преимуществ настоек является их длительный срок хранения.
Масла
Изготовленные по рецептам народной медицины масла используются для массажей и растираний при возникновении обострений при миозите. Масла оказывают расслабляющее и согревающее воздействие на мышцы, способствуя снижению уровня болевых ощущений.
Масло перцовое Для того чтобы его приготовить, следует взять два небольших стручка жгучего перца и 200 миллилитров растительного масла. Перец нужно измельчить при помощи ножа или мясорубки вместе с семенами и залить маслом. Перелить состав в посуду из стекла и хранить в темном месте на протяжении 7 — 10 дней. По мере возникновения болей, нужно втирать перцовое масло в больные места, соблюдая меры предосторожности, так как, попав на слизистую, состав может вызвать сильное жжение.
Травяное маслоДля приготовления травяного масла понадобится:
- 700 миллилитров (три стакана) нерафинированного растительного масла;
- 2 столовые ложки березового гриба;
- по одной столовой ложке таких растений как корень аира, трава адониса, бессмертник, зверобой, мелисса, тысячелистник, подорожник, череда, рябина обыкновенная, овес посевной, чистотел.
Приобретать данные травы следует в аптеке в сухом виде, и за неимением одной или нескольких позиций пропорционально увеличить существующие в наличии ингредиенты. Березовый гриб нужно замочить в воде, после чего измельчить при помощи мясорубки. Остальные компоненты смолоть на кофемолке до порошкообразного состояния. Соединить все компоненты, после чего поместить их в большую емкость. Объем посуды следует выбирать так, чтобы масса занимала не более одной трети всего места. Далее в течение одного месяца нужно хранить состав в темном месте, периодически его взбалтывая. По завершению этого периода масло следует слить и нагреть на водяной бане до температуры не более 60°С. Процеженное масло перелить в темную стеклянную посуду и вернуть в темное место на неделю. Полученное травяное масло следует втирать в пораженные области, придерживаясь следующей схемы: чередовать через день 10 процедур, сделать паузу на 15 — 20 дней, после чего повторить десятидневный курс через день. Повторно вернуться к лечению травяным маслом можно спустя 40 дней и далее следует сделать длительный перерыв на шесть месяцев.
Отвары
При лечении миозита отвары, приготовленные на основе лекарственных трав, принимаются внутрь в соответствии с данными в рецепте указаниями. Основной эффект отваров заключается в их успокоительном действии на организм. Также травяные настои помогают уменьшить воспалительные процессы и снизить болевые ощущения.
Отвар из плодов физалиса Для его приготовления вам потребуется: 20 штук свежих или 20 грамм сухих плодов физалиса, 500 миллилитров дистиллированной воды. Плоды заливаются жидкостью и доводятся до кипения. После чего следует продолжать кипячение на слабом огне в течение 15 — 20 минут. Далее следует снять отвар, процедить, охладить и принимать по четверти стакана, 4 — 5 раз в день, перед приемами пищи. Через месяц следует сделать перерыв на 10 дней, после чего продолжить лечение.
Отвар из ивовой коры Для того чтобы приготовить данное средство, следует взять 1 столовую ложку коры ивы и залить стаканом воды. Далее поместить состав на водяную баню и довести до кипения. Получившееся количество отвара следует разделить на 5 частей, которые употребить в течение дня. Продолжать курс нужно в течение 40 дней, после чего следует сделать перерыв на две недели.
Профилактика миозита Что нужно делать? Для профилактики миозита необходимо:
- соблюдать сбалансированный рацион питания;
- соблюдать водный режим;
- вести активный образ жизни, но в то же время избегать чрезмерных физических нагрузок;
- своевременно лечить простуды и другие инфекционные заболевания (нельзя переносить болезни на ногах и допускать их осложнений).
Рацион питания Препятствовать воспалительному процессу в мышцах помогают жирные полиненасыщенные кислоты.
Достаточное количество полиненасыщенных кислот содержится в:
- лососевых видах рыб (семге, горбуше, кете);
- сельди;
- палтусе;
- тунце.
Для профилактики миозита также полезны продукты с повышенным содержанием салицилатов.
К таким продуктам относятся:
- морковь;
- свекла;
- картофель.
Повысить устойчивость организма помогают легкоусвояемые белки, для получения которых следует включить в рацион сою, куриное мясо, миндаль. Также в меню должны присутствовать продукты с повышенным содержанием кальция (
кисломолочные продукты, петрушка, сельдерей, крыжовник, смородина
). Необходимы злаки, бобовые и крупы в виду достаточного количества магния в их составе.
Водный режим Питьевой режим очень важен при профилактике миозитов. Количество выпиваемой за день жидкости не должно быть меньше двух литров. Кроме некрепкого зеленого чая следует разнообразить питье морсами и компотами. Уменьшить отек в тканях помогает отвар шиповника.
Физическая активностьДля профилактики миозита следует придерживаться следующих пунктов:
- проводить больше времени на свежем воздухе;
- чередовать физические нагрузки с отдыхом;
- закалять организм;
- следить за осанкой;
- при длительной работе за компьютером делайте каждый час гимнастику для мышц спины и шеи.
Помогают предупредить миозит такие виды спорта как плавание, гимнастика, велоспорт.
Чего нужно избегать? Для профилактики миозита следует исключить:
- сидячий образ жизни;
- длительные нагрузки на одну группу мышц;
- пребывание на сквозняках;
- переохлаждение организма.
Воспаление скелетных мышц называется миозитом. Заболевание характеризуется появлением локальных болей, усиливающихся при физических нагрузках, со временем интенсивность дискомфортных ощущений нарастает. Движения резко ограничены, появляется мышечная слабость. Воспаление мышц развивается вследствие перенесенных инфекционных, вирусных патологий или механических травм.
Содержание
- 1 Причины миозита
- 2 Классификация миозитов
- 3 Симптомы локальной формы миозита
- 4 Как проявляется полимиозит
- 5 Методы диагностики миозита
- 6 Лечение разных типов миозита
- 7 Особенности миозита мышц лица
- 8 Причины и симптомы
- 9 Виды миозита лицевых мышц
- 10 Методы лечения
- 11 Связь воспаления мышц лица и заложенности уха
- 12 Разновидности
- 13 Причины заболевания
- 14 Симптоматика
- 15 Диагностика
- 16 Лечение
- 17 Профилактика
Причины миозита
Заболевание могут спровоцировать как внутренние причины, так и внешние. К эндогенным факторам относятся такие:
- интоксикация организма;
- алкоголизм, наркотическая зависимость;
- заболевания паразитарной природы;
- стресс;
- вирусные, инфекционные болезни: грибковое поражение, грипп, ангина;
- аутоиммунные патологии: склеродермия, красная волчанка, ревматоидный артрит.
При инфекционных заболеваниях возбудитель вместе с током лимфы и крови попадает к мышечным тканям, вызывая острый воспалительный процесс. Различают гнойный и негнойный типы миозита инфекционной этиологии. Первый наблюдается у людей во время гриппа, туберкулеза, сифилиса, при заражении вирусом Коксаки (бронхольмская болезнь).
Гнойное воспаление мышц развивается при обширной инфекции в организме: стрептококковая или стафилококковая, сепсис, остеомиелит костей. В тканях образуются некротические очаги, абсцессы, флегмоны.
Экзогенными причинами воспаления являются следующие:
- судороги мышц во время плавания;
- травмы;
- сильное переохлаждение;
- хроническое напряжение мышц;
- длительное пребывание в неудобной позе.
Во время травмирования происходит разрыв волокон, вызывающий острое воспаление, отек и кровотечение. После заживления образуются рубцы, мышца укорачивается, деформируется, могут образоваться участки окостенения.
У людей, работающих на улице, могут воспалиться мышцы спины, шейного и поясничного отдела. Миозит также поражает мужчин и женщин, вынужденных долгое время находиться в неудобной позе, например, музыкантов, массажистов, водителей. В результате нарушается кровообращение и питание тканей, образуются уплотнения, постепенно развиваются дистрофические процессы.
Классификация миозитов
По степени распространенности поражения миозит бывает локализованным и генерализованным. При локальном типе воспаляется только одна группа мышц; полимиозит характеризуется поражением сразу нескольких отделов скелетной мускулатуры. Заболевание может развиться в области шеи, поясницы, бедер, икроножных мышц, ребер, лица.
Основываясь на патогенезе, полимиозит классифицируют на такие типы:
- дерматомиозит;
- нейромиозит;
- оссифицирующий миозит;
- полифибромиозит.
В зависимости от продолжительности течения патология бывает острой и хронической, проявляющейся периодическими рецидивами. В стадии ремиссии симптомы утихают или проходят полностью.
Симптомы локальной формы миозита
Основные симптомы заболевания – это острые боли в мышцах при пальпации и совершении движений. Дискомфорт также усиливается в ночное время, при изменении позы тела, смене климатических условий. Ткани постоянно находятся в напряженном состоянии, в результате чего ограничивается подвижность суставов, конечностей, человек находится в вынужденной позе. Кожа над пораженным участком незначительно краснеет, теплая на ощупь.
В дальнейшем развивается мышечная слабость вплоть до частичной или полной атрофии. Человеку трудно выполнять обычные дела, он теряет способность к самообслуживанию. При прогрессирующем течении симптомы распространяются на новые участки. Например, воспаление межреберных мышц грудного, шейного отдела может вызвать поражение гортани, диафрагмы, появляется кашель, одышка, головная боль, человеку трудно глотать, разговаривать.
На начальных стадиях заметен местный отек, покраснение, подкожные кровоизлияния, повышается температура тела. Если причиной миозита являются вирусные заболевания, дополнительно будут присутствовать признаки общей интоксикации, озноб, ринит, кашель.
Воспаление мышц руки или ноги диагностируется редко, и чаще всего проявляется оно генерализованно. Пациенту тяжело двигать конечностями, это сопровождается сильными болями, возникает слабость в мышцах. Человек держит руку или ногу в определенном, удобном положении.
Самый распространенный тип заболевания – это миозит шейного отдела. При этом дискомфортные ощущения возникают в затылке, ушах, под лопаткой, беспокоит мигрень.
В некоторых случаях больной не может двигать шеей, болят мышцы плеча, возникает боль при жевании. Поясничный миозит поражает ткани вдоль позвоночного столба пояснично-крестцового отдела. Такая форма заболевания наблюдается преимущественно у людей пожилого возраста.
В зависимости от стадии заболевания изменяется консистенция мышечных тканей. Сначала они уплотняются, увеличиваются в объеме, тонус повышен. Постепенно мышцы размягчаются, образуются узелки, участки окостенения. Деформация вызывает различные контрактуры конечностей, искривление шеи, позвоночника.
Как проявляется полимиозит
Симптомы полимиозита проявляются при аутоиммунных процессах в организме. Защитная система дает сбой и начинает вырабатывать антитела к здоровым клеткам. В результате происходит уничтожение мышечных волокон, это приводит к воспалительному процессу, который распространяется на соседние ткани и органы. Поэтому полимиозит часто осложняется дерматитами и поражением суставов.
Генерализованная форма патологии диагностируется преимущественно у людей среднего возраста и у детей 5–15 лет. Женщины страдают воспалением мышц гораздо чаще, чем мужчины. Первые симптомы полимиозита – это слабость в бедренном, плечевом и шейном отделе. Наблюдаются трудности при глотании, дыхании, замедляется речь. При дерматомиозите на поверхности кожи появляется сыпь, мускулатура постепенно истончается и атрофируется.
Полифибромиозит характеризуется замещением мышечной ткани на соединительную. В месте поврежденных клеток образуются рубцы, узелки, спайки. Это приводит к укорачиванию волокон и затруднениям при движениях, ткани находятся в постоянном тонусе. Уплотнения болезненны при пальпации, могут периодически увеличиваться в размерах.
При нейромиозите в патологический процесс вовлекаются нервные окончания, которые иннервируют эту область. Патология приводит к снижению или повышению чувствительности, онемениям, покалываниям, сильным болевым ощущениям, снижению тонуса, натяжению мышц, ограничению в подвижности суставов.
Характерно, что сильные боли по ходу нервных стволов не купируются анальгетиками, требуется дополнительный прием седативных препаратов.
Симптомы оссифицирующего миозита развиваются на фоне полифибромиозита или после разрыва мышечных волокон. Клетки соединительной ткани, образующиеся в месте травмы, постепенно пропитывается солями калия, кальция, фосфорной кислоты. Это приводит к окостенению определенного участка. Постепенно эти очаги срастаются с костями, что способствует деформации конечностей.
Клинические признаки оссифицирующего миозита: затвердение в мышцах, ограничение подвижности, деформация определенных участков тела, сильные боли при физических нагрузках и в покое. Если мышцы руки или ноги срастаются с костями, развивается полная неподвижность конечности.
Методы диагностики миозита
Для определения диагноза врач проводит опрос и осмотр пациента. Лечение и обследование назначает терапевт, невропатолог, ревматолог или дерматолог. Для определения концентрации антител, Т-лимфоцитов назначают ревмопробы. Биохимический анализ крови показывает содержание лейкоцитов, белка в крови.
Для исключения раковых опухолей, оценки поражения волокон выполняют биопсию. Для этого отщипывают кусочек ткани и проводят цитологическое, морфологическое исследование. Анализ назначается при инфекционной форме миозита, полимиозите и полифибромиозите.
Лечение разных типов миозита
Лечение назначается с учетом причины, вызвавшей заболевание. При паразитарных инфекциях показан прием специальных средств для выведения паразитов и их личинок. Гнойные формы миозита лечат антибиотиками, в случае высокого титра антител в крови больные принимают иммунодепрессанты. При нейромиозитах выполняют новокаиновые блокады.
Чтобы снять мышечный болевой синдром назначают мазь с кортикостероидами, нестероидные противовоспалительные препараты. Если миозит появился после перенесенного простудного заболевания или переохлаждения, проводят местное лечение гелями: Долобене, Апизартрон, Индаметацин, Траумель С.
Мазь втирают в пораженную область 2–4 раза в сутки. Препараты оказывают обезболивающее, противоотечное и противовоспалительное действие, улучшают кровоток, снижают тонус мышц.
Лечение полимиозита проводят инъекциями НПВС (Диклофенак, Индометацин), миорелаксантов (Мидокалм, Мефедол). Основным препаратом в терапии генерализованного воспаления мышц, имеющего аутоиммунный характер, является Преднизолон. Он оказывает противовоспалительное, иммунодепрессивное и противоаллергическое действие. Преднизолон назначают в виде инъекций или таблеток для перорального приема. Капсулы Амбене уменьшают воспаление, имеют противоревматическое действие.
Как лечить гнойный миозит, сопровождающийся повышением температуры и образованием гнойных очагов? Назначают антибиотики широкого спектра действия, жаропонижающие и обезболивающие препараты (Реопирин). Растирать кожу мазями противопоказано, это может усилить воспаление.
Лечение оссифицирующего миозита в большинстве случаев проводится хирургическим путем. Лекарство Гидрокортизон замедляет патологические процессы, препятствует отложению кальцинатов. При полифибромиозите назначают прием НПВС (Ибупрофен), физиотерапевтические процедуры, инъекции Лидазы для предотвращения контрактур, рассасывания рубцов. Мазь Гевкамен оказывает местное раздражающее действие, снимает воспаление.
Воспаление мышечных тканей может быть вызвано инфекционными заболеваниями, травмами и аутоиммунными процессами в организме. Пациента беспокоит острая боль в очаге поражения, ограничение подвижности в конечностях и суставах. Без своевременного лечения возникает слабость в мышцах, атрофия их волокон, появляются контрактуры, узлы. Лечение назначают с учетом стадии и формы заболевания.
Миозит мышц лица – это патологический воспалительный процесс двигательной скелетной мускулатуры. При болезни отмечается напряжение пораженного участка с образованием плотных узелков подкожной локализации. Возможно развитие болевого синдрома и ограничение мимики у человека, неполная амплитуда жевательных мускулов и внешняя деформация челюстно-лицевой части черепа. Классификационный код по МКБ-10 — М 60.

Особенности миозита мышц лица
Данный вид патологии встречается редко и зачастую сочетается с иными патологиями психогенного и стрессового характера, поражением нервных столбов. Характерны особенности недуга:
- Односторонняя локализация болезненных ощущений в патологическом очаге, но возможен двусторонний процесс. При двусторонней локализации всегда одна сторона воспалена больше, нежели вторая.
- Атипичные миалгии возникают чаще в ночной период при соприкосновении кожного гиперчувствительного покрова с подушкой или сдавливании (при положении на больном боку).
- Во время стрессовых провоцирующих ситуаций миалгия усиливается и приобретает пульсирующий характер с приливом крови к лицу, зубной болью (иррадиация ветвями тройничного нерва).
- Характерны периодические всплески обострения и затихания острого периода.
- Часто присоединяются расстройства церебрального кровотока с появлением зрительных расстройств, оталгией. Иногда с ощущением сдавливания височной области, онемением ротовой полости и языка, дискомфортными ощущениями в шейных позвонках.
Патология значительно чаще наблюдается у представительниц женского пола, чем у мужчин.
Причины и симптомы
Среди рисковых факторов формирования болезни выделяют:
- Если в анамнезе имеются такие болезни: ОРВИ, грипп, бруцеллез, сифилис, туберкулез, острый и хронический тонзиллит, аутоиммунные врожденные патологии, коллагенозы, васкулит, СКВ, склеродермия, остеомиелит, перикоронарит, артрозные поражения суставных сочленений.
- При воздействии продуктов химической промышленности и отравлении организма, в частности с прицельным поражением нервно-мышечного пучка.
- Внедрение паразитов внутрь мышечного слоя (эхинококки, токсоплазмы, трихинеллы, свиной цепень).
- При воздействии холодовых факторов — переохлаждении, сквозняков, нахождения под кондиционером.
- Наличие травм. Так при ушибах, в результате повреждения отдельных волокон, развиваете асептический миозит лицевых мышц. При переломе костных структур может возникать септичный вариант с нагноением мускульной части, дальнейшим свойством оссифицировать ткани. Травмы с проникающими ранениями, надрывом мускула и растяжением связок могут спровоцировать миофасцикулит.
- Профессиональный вред, при активном использовании мимики и неоднократном монотонном повторении движений (операторы компьютерного набора, учителя актерского мастерства и музыки, ораторы, дегустаторы, скрипачи).
- При бактериальном виде провоцируется присоединением патогенной гноеродной микрофлоры (стрептококковой, стафилококковой, пневмококковой). Может возникать в медицинских учреждениях при выполнении процедур и несоблюдении правил асептики, антисептики, инфицировании раневой поверхности гематомы после проводниковой анестезии или стоматологических манипуляций с кариозными зубами.
- Вследствие атрофии мускулов на фоне приема противомалярийных лекарств, винкристина, средств на основе змеиного яда, колхицина, кортикостероидных гормональных средств и изониазида.
Клиническая картина при патологии миозит лица выделяют симптомы:
- при миофасцикулите выделяют критерии болевых ощущений: локализация в конкретном участке с ограничением подвижности, при пальпации мускулов определяется болезненный мускульный «тяж» (одна из болевых точек). Происходит эффект «прыжка» (резкая простреливающая боль), стихание признаков недуга при лечебном воздействии на очаг поражения;
- болезненность имеет свойство нарастать, не возникает остро. Боль распространяется от мочек ушей, подбородка, губ носа, висков, охватывая всю переднюю часть черепа — лобные, височные отделы, шею. Болевые ощущения ноющего характера или острые (при вовлечении в катаральный процесс нервных окончаний);
- происходит внешняя деформация с опущением уголков рта, несмыканием век (широко распахнутые глаза и полуоткрытые во время сна) или наоборот невозможностью их открыть. Слезотечение, ощущение «песка в глазах», тризмом и выпадением языка из ротовой полости. Повышенным слюнообразованием, непроизвольным подтеканием слюны;
- присоединяется слабость жевательного и мимического мускулов (тяжело улыбаться, хмурится, моргать, поднимать брови, шевелить носом, двигать челюстью в стороны, открывать рот);
- во время прощупывания можно обнаружить шаровидные образования узелкового характера, которые, по сути, являются очагами реорганизации мускульной ткани;
- могут появляться спазмы, тики с длительными подергиваниями века и губ, что доставляет немало дискомфорта пациенту;
- возникает отечность и припухлость кожного покрова, подкожной клетчатки с локальным затвердением мускульной ткани;
- возникает вынужденное положение с наклоном головы в одну сторону.
Виды миозита лицевых мышц
Миофасцикулит проявляется локально с ограниченным поражением мускульного слоя. Симптоматика и методы коррекции разнятся зависимо от того, какая зона задействована в патологическом процессе:
Воспаление жевательной мышцы или тризм (название связано с вовлечением в катаральный процесс тройничного нерва при патологии миозит жевательных мышц). Развивается под воздействием системных патологических процессов (мускул может воспаляться вторично) или локальных хронических очагов. Проявляется контрактурой мускульного слоя (невозможность открыть рот, миалгии при размыкании зубов, уплотнение спазмированных мускулов). Болезненность усиливается при любом движении нижней челюсти, возникает щелчок и крепитация при пережевывании, зигзагообразное отклонение челюсти в виде буквы S. Может присоединиться бруксизм (скрежет зубами в ночное время), внешняя асимметрия. Иррадиация в верхнюю челюсть, надбровные дуги и гайморовы пазухах, внутриушного «звона».
Постадийно формирование тяжести болезни с открытием ротовой полости выделяют: легкая стадия (открытие ротовой щели на 3-4 см); средняя (1-2 см); тяжелая (менее чем на 1 см). Тризм может быть односторонним и симметричным двусторонним с нарушением процесса принятия пищи, речевых функций.
Поражение височным тендинитоми или воспаление височной мышцы. Развивается миозит ограниченно височной мышцы при чрезмерных однообразных нагрузки на сустав — поедание твердых продуктов (орехи, семечки). Это провоцирует микротравмы тканных структур с реорганизацией эластичной ткани на рубцовую и изменением прикуса (диспозиции зубного ряда). При профессиональном вреде с длительным применением ораторских функций; ушибы, вывихи, переломы нижней челюсти. Инфекционные образования (фурункулы на лице, фронтит, остеомиелит, гайморит); переохлаждение. Нарушения метаболических процессов; возрастные изменения эластичности сухожилий; психогенные провокаторы; некачественное протезирование.
Проявляется болезненностью при пальпации или малейших движениях в области щек, зубного ряда (маскируются под стоматологические болезни), зоне лобных частей.
Воспаление нижне- и верхнечелюстной мышц. Возникает при воздействии механической травматизации; образование кровоизлияний; проникающие ранения мягких тканей с возможным присоединением бактериальной микрофлоры. Формированием абсцессов, флегмон, отита, фурункулов, гнойного паротита. Гематогенного обсеменения при сепсисе, сифилисе, гонореи, туберкулезе; артрозах суставных соединений. Проявляется сильными миагиями (острые, колющие), с иррадиацией во все части лицевой области, заушного пространства и шейного отдела. Потеря аппетита и боязнь принятия пищи по причине возникновения миалгии в процессе жевания, связанные с этим последствия (резкая потеря массы тела, слабость, церебралгии).
При воспалении щечной части болезненность с гиперестезией кожи проявляется при малейшем прикосновении к пораженной зоне или даже ветреной погоде. Катар может распространяться на десны и провоцировать заболевания зубного ряда.
Методы лечения
Терапия миофасцикулита подбирается индивидуально для каждого пациента после тщательной диагностики.
Посимптомно лечиться стоит следующим образом — стоматологическая коррекция (исправление функциональных мандибулярных нарушений, прикуса); устранение стрессогенных факторов с назначением антипсихогенных и седативных лекарств (персен, диазепам). Необходима коррекция вертеброгенных триггеров (исправление патологии позвоночного столба).
При лицевой миалгии хорошо зарекомендовали себя миелорелаксанты для снятия спазма мускулов и расслабления контрактуры височно-челюстного сустава (Мидокалм, Тизанидин, Сирдалуд, Баклофен).
Могут применяться инъекционные блокады анестезирующими препаратами в триггерных точках.
Народные методы воздействия с применением компрессов с димексидом, новокаином, акупунктуры. Лечить с помощью настоев и отваров трав с валерианой, пустырником, зверобоем, тысячелистником.
Применение фармацевтической группы лекарств – пероральный прием антибиотиков при гнойной форме (Амоксиклав, Ампициллин, Цефтриаксон, Азитромицин); нестероидные противовоспалительные средства (Кетофен, Ибупрофен, Диклофенак, Вольтарен) – не всегда срабатывают в лицевой области. Применяют сильные стероидные лекарства (Гидрокортизон, Преднизолон). При паразитарной инфекции назначают десенсибилизирующие, антигельминтные средства (Алерон, Дезлоратадин, Вермокс, Немозол).
Действенны комплексные физиотерапевтические методы – парафинотерапия, УВЧ-прогревания для местного раздражения, миостимуляция. Магнитотерапия, лазеротерапия для заживления очагов поражения, фонофорез и электрофорез, диатермия, рефлексотерапия, апитерапия.
Могут назначать вне острых проявлений восстанавливающий курс массажа, для возобновления симметрии лица и тейпирование для закрепления результатов массажа.
Хирургическое вмешательство используется редко – при пиогенном содержимом и неэффективности консервативных методик, онкологических патологиях.
Курс лечения длительный, но полная регенерация мускульных структур, мимики возможна.
Связь воспаления мышц лица и заложенности уха
Один из осложнений патологического процесса лицевых мышц является распространение болевого синдрома. Болевые ощущения обостряются во время разговора, чистки зубов, процессе пережевывания пищи. Вызывают невыносимые церебральные нарушения, нарушение чувствительности в области сосцевидного отростка, формирование глухоты со стороны поражения или наоборот — резкое усиление слуха (гиперакузия).
Распространение патологического процесса в ушные раковины с нарушения слуха особо опасно, поскольку при значительном воздействии катаральных явлений на внутреннее ухо провоцируется полная необратимая глухота.
Важно своевременно обратиться за квалифицированной медицинской помощью к врачу во избежание образования осложнений, необратимых деформаций лицевого черепа, глухоты.
Категория: Суставы, кости, мышцы Просмотров: 99881
Миозит — основные симптомы:
- Головная боль
- Слабость
- Головокружение
- Повышенная температура
- Нарушение сна
- Одышка
- Озноб
- Кашель
- Мышечная слабость
- Раздражительность
- Атрофия мышц
- Боль в мышцах
- Усталость
- Онемение в пораженной области
- Отечность кожи
- Изменение цвета кожи в области поражения
- Припухлость поврежденного участка
- Огрубение кожи ног
Поражение мышц, обусловленное травматическим, воспалительным или токсическим характером и возникающее вследствие влияния различных факторов преимущественно на мышечные волокна, вызывая их ослабление и даже атрофию, называется миозитом. Он представляет собой заболевание, которое отображается преимущественно на скелетных мышцах человека: спине, шее, грудной клетке и прочих группах.
Если же человеку свойственно проявление воспалительных реакций на всех группах мышц, то это свидетельствует уже о полимиозите. Помимо этого миозит может перерастать в более осложнённую стадию, на которой начинается поражение участков кожи, что говорит о развитии дерматомиозита.
Разновидности
Миозиты относятся к тяжёлым видам заболеваний, которым свойственно негативное влияние на мышцы человека, вызывая неприятные болевые ощущения и порой приводящие к фатальным последствиям. Выделяют следующие разновидности воспалительных процессов в мышцах в зависимости от их места локализации:
- Миозит шеи;
- Миозит спинных мышц;
- Миозит грудной клетки;
- Миозит икроножный.
Чаще всего люди страдают шейным миозитом, а реже — икроножным. Заболеванию свойственно поражение людей как пожилого возраста, так и более молодого контингента, а также малышей. Защититься от заболевания можно, но, прежде всего, необходимо знать о нём максимум информации, о чём и расскажет статья.
Миозит мышц шеи — это частое и распространённое недомогание среди людей, у которых поражается преимущественно шейная мышечная система. Шейный миозит также является наиболее опасным недомоганием, так как при его локализации страдают не только мышцы, но и затрагивается височная часть, область головы и шейных позвонков. Миозит шейных мышц обусловлен негативным влиянием холода на мышечные ткани, что собственно и приводит к их воспалению. Но о причинах локализации недуга поговорим позже.
Миозит мышц спины также достаточно частое человеческое недомогание, посредством которого поражается спина. Воспалительный процесс начинает своё зарождение на поверхности мышечных волокон и распространяется на кожу и даже костную ткань.
Миозит грудной клетки проявляется в редких случаях, но характеризуется распространением на плечи, руки, шею.
Икроножный вид — наиболее редкое заболевание, но оно влечёт за собой большие проблемы. Вследствие поражения икроножной мышцы человеку свойственно проявление слабости в ногах вплоть до невозможности передвижения.
Миозит
В зависимости от стадии развития недуга различают следующие два вида болезни:
- Острый, которому свойственно внезапное поражение тех или иных групп мышц и характерно болезненное проявление симптомов.
- Хронический, проявляющийся вследствие длительного отсутствия лечебных мероприятий. Симптоматика при хроническом виде выражена слабее, но проявляется самостоятельно (беспричинно) в течение жизни человека.
Оссифицирующий вид миозита
Отдельным видом стоит выделить и оссифицирующий миозит, которому свойственно образование окаменения мышечных участков. В результате окостенения участков мышц происходит их нарастание, что влечёт за собой серьёзные недомогания. Оссифицирующий миозит делится на три подвида:
- Травматический;
- Прогрессирующий;
- Трофоневротический.
Травматический оссифицирующий миозит характеризуется быстротой локализации и наличием твёрдого компонента в мышце, который напоминает саркому. Травматический подвид возникает преимущественно в детском возрасте и зачастую у мальчиков.
Прогрессирующий оссифицирующий миозит характеризуется образованием во время внутриутробного развития плода. Окостенение мышц при прогрессирующем подвиде обуславливается продолжительностью нарастания заболевания.
Трофоневротический оссифицирующий миозит имеет схожие признаки с травматическим видом и отличается только причинами формирования: возникает вследствие нарушений центральной и периферийной нервных систем.
Причины заболевания
Что же такое миозит, и какие его разновидности бывают теперь известно, необходимо ещё выяснить, чем же обусловлены признаки возникновения недуга. Рассмотрим основные причины возникновения недуга у человека.
Итак, в медицине выделяют следующие основные причины, по которым свойственно образование воспалительных процессов в мышечных тканях человека:
- Переохлаждения непосредственных мышц или влияние сквозняков;
- Травмы мышечных волокон;
- Вирусные заболевания;
- Поражение тканей мышц паразитирующими существами;
- Попадание инфекции в мышечные волокна;
- Токсическое или аутоиммунное поражение;
- Под воздействием частого пребывания в одном положении тела человека;
- Постоянство и длительность статистических видов нагрузок на мышцы.
Рассмотрим, какие же причины провоцирования недуга присущи тем или иным видам этого заболевания.
Шейный миозит возникает зачастую по причине влияния холода на поверхность тела. Второстепенной причиной формирования этого вида является простуда, перенапряжение мышц и неудобная поза.
Спинной миозит возникает вследствие влияния следующих факторов:
- попадания инфекционных или бактериальных микроорганизмов;
- при остеохондрозе или сколиозе;
- вследствие частого преобладания тяжёлых физических нагрузок, перенапряжений;
- при отёках или переохлаждениях.
- Нередко миозит мышц спины возникает во время беременности, когда плод с каждым днём растёт, а нагрузка на спину увеличивается.
Миозит грудной клетки возникает в результате влияния следующих факторов:
- травм;
- патологических отклонений соединительных тканей;
- ревматизма, сколиоза и артрита;
- при попадании инфекции.
Не исключается формирование воспалительных процессов грудной клетки посредством её переохлаждения или постоянного напряжения.
Заболевание также имеет следующую классификацию, которой свойственны причины локализации миозита.
- Преобладание гнойных процессов, которые были спровоцированы анаэробными микроорганизмами, стафилококками или стрептококками, носит название острый гнойный миозит.
- Вирусные инфекции, а также острые и хронические заболевания инфекционного рода преимущественно носят название инфекционный миозит.
- Причины появления заболевания аутоиммунного характера именуются аутоиммунным миозитом.
- При диффузных воспалениях мышечной ткани всего организма возникает заболевание полимиозит.
- При влиянии токсико-аллергических составляющих на мышечную систему возникает паразитарный миозит.
- При травмах, ушибах или растяжениях свойственно формирование травматического миозита.
- При физическом или инфекционном воздействии на межрёберные мышцы возникает межрёберный миозит.
- Причина заболевания также может быть вызвана в результате отложения солей кальция в соединительных тканях, что говорит о заболевании оссифицирующий миозит.
Помимо этого не исключаются также такие причины, как генетическая предрасположенность, частые стрессовые ситуации и резкие перепады настроения, а также излучение ультрафиолета. Радиоактивное излучение помимо влияния на кожу способно также вызвать воспаление мышечных тканей.
Владея информацией о причинах возникновения недуга можно стараться всеми способами избежать его локализации. В случае воспаления мышечной системы начинается развитие недуга, характеризующееся определёнными симптомами.
Симптоматика
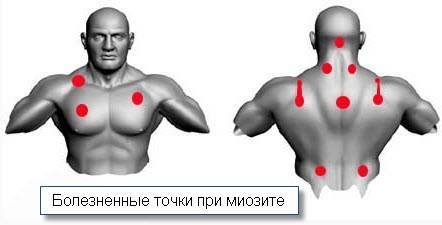
Симптоматика миозита
Симптомы заболевания проявляются преимущественно наличием болевых ощущений в области поражённых мышц. Рассмотрим симптомы миозита каждого вида подробнее.
Симптомы при шейном миозите
Распространение боли при шейном миозите
Миозит шейных мышц проявляется в виде преобладания симптомов тупой боли, возникающей зачастую только с одной стороны шеи. При такой боли человеку сложно поворачивать и поднимать голову. При развитии недуга происходит распространение боли, которая отдаёт уже в ухо, плечо, висок и межлопаточную область. Также возникает болезненность в позвонках шейного отдела.
Шейный миозит также на ранней стадии локализации обуславливается повышением температуры тела человека, появлением озноба и даже лихорадки. Область шеи припухает, приобретает красный цвет и становится твёрдой. Во время прикосновения ощущается «адская боль».
Миозит шеи может быть как хроническим, так и острым. Острый миозит шеи возникает неожиданно, например, вследствие получения травмы. Хронический же развивается постепенно, а основанием для его развития может служить острый вид.
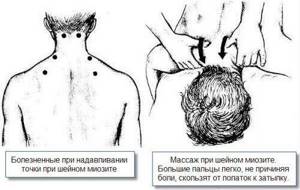
Миозит шейных мышц
Симптомы при спинном миозите
Если же у человека сформировался миозит спины, то симптомы будут отличаться от предыдущего вида. Прежде всего, миозит спины или поясницы имеет более продолжительное протекание симптомов болезни. Начинается все с лёгкого потягивания мышц и преобладания ноющего характера. Мышцы при этом находятся в уплотнённом состоянии, но при попытке их растяжения ощущается тупая боль.
При развитии заболевания нередко мышцы могут атрофироваться. Болевые ощущения могут локализоваться не только в области поясницы, но и распространяться по всей поверхности спины. В таких случаях затрагивается позвоночник больного, что приводит к появлению острой боли. При ощупывании можно пронаблюдать скованность и опухлость спинных мышц. Нередко место болевого синдрома сопровождается изменением цвета, преобладающую роль которого занимает лиловый окрас.
Спинной миозит становится последствием проблем с позвоночником. Во время локализации болезни появляется усталость, слабость, повышается температура до 37–38 градусов и слабовыраженные признаки озноба.
Симптомы миозита грудной клетки
Симптомы миозита грудной клетки
Заболевание мышц грудной клетки проявляется в виде слабой выраженности симптомов. Первоначально обуславливается ноющая боль, переходящая в тянущую. При надавливании на грудную клетку ощущается острая боль, которая нередко может отдавать в шею и плечи.
В процессе развития болезни возникают острые мышечные спазмы и утреннее онемение мышц. Возникает одышка и атрофия мышц. Распространение воспалительного процесса характеризуется появлением болевых ощущений в руках, плечах и шее. Помимо этого свойственно также возникновение такой симптоматики при миозите грудной клетки:
- отёчность;
- затруднённое глотание;
- одышка, кашель;
- головные боли и головокружения.
Кожа грудной клетки при этом становится более чувствительной. Ночные боли приводят к ухудшению сна, что делает больного раздражительным. При ощупывании кожи грудной клетки ощущаются уплотнения. При воздействии холода боль усиливается.
Симптомы оссифицирующего миозита
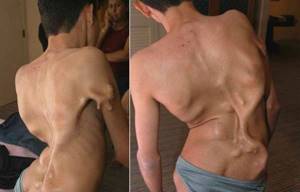
Больной прогрессирующим оссифицирующим миозитом
Симптомы этого вида носят особый характер за счёт того, что очаги воспаления участков тканей образуются в глубоких отделах. Оссифицирующий миозит поражает следующие участки тела:
- бедра;
- ягодицы;
- конечности;
- плечи.
При локализации недуга возникает мягкая небольшая опухлость, напоминающая при ощупывании тесто. Спустя некоторое время (в зависимости от характера течения) возникает оссификация уплотнения, что ярко выражается признаками боли. Эта боль даёт понять специалисту преобладание недуга и повод для лечения.
Если же лечение не начато, то симптомы усугубляются и проявляются в виде нарастания припухлости и приобретения грубой формы. Поднимается температура тела и возникает озноб ближе к 2–3 неделе после первых симптомов. Если же заболевание переходит в осложнение, то необходимо хирургическое вмешательство, в противном случае воспаление распространится на соседние органы и в итоге приведёт к смертельным последствиям.
Симптомы миозита икроножных мышц

Симптомы миозита икроножных мышц
Характерной особенностью миозита мышц ног является преобладание болевых ощущений в нижних конечностях. Поначалу начинается лёгкое сведение мышц, после чего перерастающее в боли. При ощупывании ног наблюдается огрубение кожи и отвердевание.
У человека при болевых ощущениях в ногах меняется походка, быстро возникает усталость, отсутствует желание подниматься с кровати. При согревании мышц наблюдается картина снижения боли, но не до полного прекращения. Если не принимаются соответствующие меры, то боль распространяется на ступню. Человек не может пошевелить её, так как мышца находится в деформированном состоянии, а любые попытки шевеления ступни приносят сильную боль.
Миозит является заболеванием, которое поддаётся лечению и успешно устраняется на начальных стадиях при острой форме. Гораздо сложнее дело обстоит с хроническим видом. Его необходимо пролечивать ежегодно, чтобы не допустить распространения воспалительного процесса по организму. Перед лечением следует пройти диагностику, чтобы выявить вид заболевания.
Диагностика
Диагностика включает в себя помимо анамнеза следующие виды обследований:
- Анализ крови на ферменты, посредством которых определяется мышечное воспаление;
- Анализ крови на антитела, на основании которого будет определено наличие иммунных заболеваний;
- МРТ, посредством которого проводится уточнение поврежденности мышечных волокон;
- Определение реакции мышц проводится с помощью электромиографии.
- Также понадобится и биопсия мышц, которая покажет наличие раковых клеток.
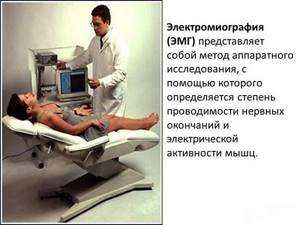
Электромиография
Основным успехом в избавлении от недуга считается время, в которое обратится пациент с болезнью. Если на ранней стадии будет поставлен диагноз, то эффективнее будет и лечение.
Лечение
Миозиты подлежат лечению, но в зависимости от стадии углубления заболевания используются различные методы. Прежде всего, потребуется соблюдение постельного режима и согревание мышц, что поможет уменьшить болевые симптомы.
Лечение миозита проводится с использованием медицинских препаратов нестероидного противовоспалительного типа:
- Кетонал;
- Нурофен;
- Диклофенак;
- Реопирин.
Согревание мышц можно проводить мазями:
- Финалгон;
- Апизартрон;
- Никофлекс.
Эти мази помимо согревания, ещё и снижают напряжённость мышц. Лечить детей в домашних условиях можно мазью «Доктор Мом».
Если повышается температура, то используются жаропонижающие препараты. Обязательно лечение миозита должно проводиться с использованием терапевтических методов. К таковым относятся:
- массаж;
- лечебная физкультура;
- гимнастика;
- физиотерапия.
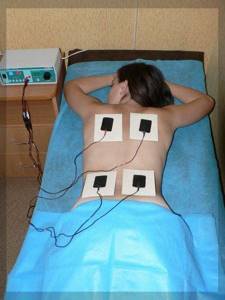
Процедура физиотерапии
Лечение миозита шеи направлено на снятие боли и удаление причины недуга. Помимо растирания шеи согревающими мазями назначается новокаиновая блокада при нестерпимых болевых ощущениях. При использовании новокаина наблюдается быстрое и эффективное снижение боли.
В случае самого тяжёлого вида миозита — гнойного, потребуется исключительно хирургическое вмешательство. Операция включает в себя формирование надреза на коже в области очага воспаления и удаление гноя с помощью установки специального дренажа.
Лечить начальные стадии заболевания можно в домашних условиях, а более сложные в стационаре и под наблюдением. Не исключается назначение антибиотических средств, чтобы иметь возможность побороть причину заболевания (вирусы, инфекции).
В домашних условиях проводится новый вид лечения — релаксация постизометрическая. Её суть заключается в напряжении и расслаблении мышц в определённый промежуток времени. Действует достаточно эффективно.
Лечить в домашних условиях заболевание можно и с подручных средств:
- шерстяные вещи;
- телогрейки;
- согревание изнутри травяными чаями (ромашка).
Профилактика
Профилактика включает в себя следующие факторы: избегание тяжёлых видов физических работ, перенапряжений мышц и сквозняков. Ни в коем случае не переохлаждаться и длительно не загорать на солнце. Вести здоровый образ жизни и соблюдать гигиену.
…