Посттравматический остеомиелит симптомы и лечение
Посттравматический остеомиелит — это гнойное воспаление кости, вызванное пиогенными (производящими гной) микроорганизмами. Он возникает после полученной травмы и поражает все элементы кости: надкостницу, костный мозг, компактное вещество, а также расположенные рядом мягкие ткани. Воспаление начинает развиваться после попадания патогенных микроорганизмов в костный мозг.
Сущность патологического процесса при остеомиелите составляет картина нагноения, наличие свищевых ходов, секвестров (омертвевших участков), отторжение некротизированных тканей. Глубоким дистрофическим и воспалительным изменениям подвержены все ткани пораженной области. Развитие болезни не зависит от того, наступило сращение перелома или нет.
По статистике, в половине случаев болезнь развивается после открытых переломов, реже — после огнестрельных ранений. И лишь в 3 % случаев — в результате хирургических операций.
Содержание
- 0.1 Причины и особенности заболевания
- 0.2 Симптомы
- 0.3 Диагностика
- 0.4 Лечение
- 0.5 Профилактика
- 0.6 Какой врач лечит
- 1 Причины и особенности
- 2 Симптомы
- 3 Диагностика
- 4 Лечение
- 5 Восстановление и профилактика
- 6 Этиология
- 7 Как развивается патология
- 8 Классификация
- 9 Клиническая картина
- 10 Осложнения
- 11 Диагностика
- 12 Лечение
Причины и особенности заболевания
- Самая распространенная причина остеомиелита — открытый перелом кости, сопровождающийся:
- сильным загрязнением раны;
- обширным поражением мягких тканей, окружающих кость;
- несвоевременной или недостаточно радикальной обработкой раны и перелома;
- отсутствием дренажа для оттока гнойного содержимого.
- К развитию болезни может привести огнестрельное ранение. Особенности остеомиелита, возникшего по этой причине:
- Обширные раны, которые выходят далеко за пределы раневого канала. Происходит масштабное разрушение тканей с отслоением надкостницы, раздроблением костей, разрывом нервов, мышц и сосудов. В ранах, загрязняющихся смешанной флорой, образуется множество карманов, заполненных омертвевшими тканями.
- В раневом канале обнаруживаются свободные отломки костей, которые со временем некротизируются.
- К остеомиелиту приводит инфицирование раны при операции, что может быть связано с появлением новых штаммов бактерий, устойчивых к действию антибиотиков, или широким распространением метода остеосинтеза (соединения костных обломков при переломах с помощью различных конструкций).
Факторы, способствующие возникновению посттравматического остеомиелита после операции:
- возникновение коррозии металлоконструкций (спицевой остеомиелит при применении скелетного вытяжения или при установке аппарата Илизарова),
- очаги скрытых инфекций в организме больного.
Остеомиелит после хирургического вмешательства локализуется в области проведения операции, при этом гнойный процесс можно наблюдать по ходу металлоконструкции (гвоздя, пластины, штифта). Наиболее подвержены риску развития остеомиелита кости, плохо защищенные мягкими тканями и расположенные близко к поверхности кожи (передневнутренняя боковая поверхность большеберцовой кости, кости стопы).
Возбудители инфекции
Воспаление кости вызывают пиогенные бактерии:
- стафилококки — 60-80 % всех случаев;
- стрептококки — 5-30 % больных;
- смешанная флора, неклостридиальные анаэробы или грамотрицательные микроорганизмы (синегнойная палочка, протей и т.п.) — 10-15 % случаев.
Группа риска
Риску развития посттравматического остеомиелита наиболее подвержены пациенты
- злоупотребляющие алкоголем,
- имеющие ослабленный иммунитет,
- страдающие серповидноклеточной анемией,
- истощенные после гемодиализа, лучевой терапии и длительных тяжелых заболеваний,
- наркоманы.
Симптомы
Хроническое течение посттравматического остеомиелита характеризуется следующими признаками:
- повышением температуры,
- нарастающим лейкоцитозом, который обнаруживается при анализе крови,
- отечностью, покраснением, болезненностью и выделением гнойного содержимого в области ранения,
- наличием свищей – каналов, которые прокладывает себе наружу гной, образовывающийся в результате распада очага воспаления. Эти каналы возникают самопроизвольно, но не исчезают, так как в глубине тканей остается очаг инфекции.
Острый посттравматический остеомиелит обусловлен кровопотерей, тяжелыми разрушениями в области перелома и снижением защитных сил организма пациента. Он появляется через 2-3 недели после травмы и характеризуется:
- признаками общей интоксикации: слабостью, повышенной утомляемостью, бессонницей, отсутствием аппетита, разбитостью, ознобом;
- сильными болями в поврежденной области, увеличением отека тканей и обильными выделениями из раны, а также наличием серого налета фибрина на ней;
- повышением температуры до 38-39 градусов;
- выраженным лейкоцитозом (со сдвигом лейкоцитарной формулы влево), ускорением СОЭ и нарастающей анемией, выявленными при анализе крови;
- понижением иммунореактивности организма.
Скрытые симптомы
Они определяются на рентгенограмме не раньше, чем через месяц с момента начала болезни.
- В мягких тканях есть полости с некротическими участками, вялыми грануляциями, гнойным содержимым. Обширный отек, иногда флебиты и флегмоны.
- Костный мозг на концах отломков костей замещен соединительной тканью.
- Капсула плотная и также состоит из соединительной ткани, инфильтрованной лейкоцитами.
- Надкостница фиброзно изменена, часто под ней можно увидеть шероховатую кость.
- Мышцы, окружающие пораженную кость, склеротичны (мышечные волокна замещаются соединительной тканью).
- Облитерация сосудов (закрытие их просвета).
Диагностика
Поставить диагноз на ранних стадиях можно только на основании клинических симптомов. При осмотре принимается во внимание состояние мягких тканей, уровень сложности перелома, наличие и расположение свищей, амплитуда движений в суставах и величина укорочения конечности (если оно присутствует).
Для определения степени распространенности и интенсивности воспалительного процесса используют следующие методы:
- Локальную термографию (регистрация инфракрасного излучения тела человека в виде изображения температурных полей) и термометрию (измерение температуры тела с помощью медицинского термометра).
- Тепловидение. Это дистанционный метод термодиагностики. По увеличению инфракрасного излучения можно установить область, пораженную воспалительным процессом.
- Исследование периферического кровоснабжения.
- Сканирование скелета с применением пирофосфата, меченного технецием, и стронция.
- Общий анализ крови. Он выявляет лейкоцитоз (иногда), повышение скорости оседания лейкоцитов и уровня С-реактивного белка, что свидетельствует о текущем воспалении.
- Посев выделений или фрагментов поврежденных тканей. Это неточный метод, так как бывает положительным только в одной четверти случаев.
- Рентгенограмму. Она не дает информации о вовлечении в патологический процесс костной ткани и показывает изменения только спустя месяц после начала болезни. На рентгеновских снимках определяются очаги деструкции, остеопороз вокруг металлических конструкций, изъеденность отломков кости, ее омертвевшие участки (секвестры).
- Компьютерную томографию (КТ), которая необходима при исследовании крупных костей, суставов, области таза и позвоночника. Этот метод позволяет уточнить распространенность некротизированных участков и деструктивных изменений.
- Фистулографию, производимую всем пациентам со свищевой формой болезни.
При обнаружении трофических изменений (некроз, язвы и т.п.) проводится исследование кровообращения конечности: реовазография (РВГ, оценка интенсивности кровотока), ангиография (рентген сосудов, выявляющий места их сужения и закупорку), пульсоплетизмография и др.
Лечение
Задача терапии — устранить воспаление, ликвидировать гнойный очаг и повысить сопротивляемость организма. Весь курс лечения посттравматического остеомиелита проходит на фоне антибактериальной терапии, которая проводится с учетом выявленного возбудителя.
Консервативное лечение
Проводится на ранних стадиях болезни и включает антибактериальную терапию и иммобилизацию конечности с помощью гипса или вытяжения.
До тех пор, пока вид микроорганизмов, вызвавших болезнь, не определен, терапия должна быть направлена и на грамотрицательные, и на грамположительные бактерии. Для этого используют антибиотики с широким спектром действия: нафциллин (пенициллиназо-устойчивые полусинтетические пенициллины), аминогликозиды, ципровлоксацин. Иногда применяют антибиотики, которые активны по отношению к синегнойной палочке: цефалоспорины третьего поколения (цепорин и цефалексин) и ванкомицин.
Следует отметить, что чувствительность стафилококка, наиболее часто являющегося возбудителем посттравматического остеомиелита, к пенициллину в последнее время заметно снизилась. Поэтому во время терапии необходимо проводить биологический контроль устойчивости штаммов микроорганизмов к различных препаратам для того, чтобы выбрать более эффективный.
Первые 1-2 месяца после постановки диагноза антибиотики следует вводить внутривенно. В случае отсутствия инородных тел, сохранения полноценного питания тканей и хорошего кровообращения антибактериальной терапии может быть достаточно для излечения острой формы посттравматического остеомиелита.
В случае скопления гноя под надкостницей делается пункция и удаляется гной. Исследование гнойного содержимого позволяет скорректировать антибактериальную терапию. В костный очаг с помощью иглы вводится Линкомицин и разведенные с Новокаином полусинтетические пенициллины (на 300-500 мл 0,25% раствора Новокаина).
При отсутствии ожидаемого эффекта или в запущенных формах остеомиелита показано хирургическое вмешательство. Поводом для операции также может быть наличие флегмоны (разлитого гнойного воспаления клеток, не имеющего границ) или нарушение функции почек.
Хирургическое лечение
Проходит в несколько этапов:
- Подготовка к операции. Ее цель – предупредить возможные осложнения во время и после вмешательства хирурга. Продолжительность этапа – 11-12 дней.
Одновременно назначают мероприятия, направленные на укрепление организма: иммунокорригирующую и дезинтоксикационную терапию. Устраняются нарушения обмена веществ и назначаются десенсибилизирующие препараты.
В комплексе предоперационной подготовки проводят санацию свищевых каналов, внутрикостных полостей, гнойных затеков. Свищи промывают растворами химических антисептиков (гипохлорит натрия, хлоргексидин, диоксидин и т.д.), протеолитических ферментов. Промывание проводят несколько дней до тех пор, пока жидкость не станет прозрачной.
Общая антибактериальная терапия на этом этапе лечения бессмысленна, так как нарушение кровоснабжения в некротизированных очагах ограничивает проникновение препаратов в область воспаления.
- Операция включает:
- Организацию адекватного доступа к зоне, пораженной остеомиелитом.
- Удаление всех омертвевших участков, инородных тел и некротизированной часть кости с использованием химических, механических и физических средств.
- Изъятие металлоконструкции (если причиной посттравматического остеомиелита стал остеосинтез). Ее сохранение возможно при локальном поражении кости. В случае если остеомиелитом поражена область по ходу внутрикостных штифтов, то их удаляют, после чего монтируют аппарат Илизарова.
- Санацию кости и мягких тканей, предполагающую удаление гнойных грануляций (вскрытие всех флегмон и абсцессов), введение антибиотиков внутрикостно и внутривенно. С целью обеспечения оттока гнойного содержимого устанавливают дренажи и производят непрерывную аспирацию (отсасывание) жидкости. Затем поврежденную область орошают горячим физиологическим раствором, обрабатывают антибиотиками, нитрофурановыми препаратами, а при необходимости – расфокусированным лазерным лучом или ультразвуком.
- Заполнение костного дефекта и пластическое закрытие дефекта мягких тканей. Для этого применяется компрессионный аппаратный остеосинтез, который создает условия для сращения отломков и закрытия свищевых каналов. Если дефект кости больше 3 см, то используют билокальный компрессионно-дистракционный остеосинтез с перемещением промежуточного фрагмента и удлиняющей остеотомией.
- Послеоперационный период. Проводится антибактериальная терапия не менее 3 недель. Пациентам с выраженной общей интоксикацией организма и большими очагами нагноения вводят антибиотики внутриартериально и внутривенно. Прооперированная конечность иммобилизуется. После операции назначают:
- УВЧ-терапию. Начинают с 4-5 дня после хирургического вмешательства. Курс – 10-15 раз.
- Электрофорез цинка, кальция и йодистого калия.
- Ультразвук в режиме сантиметровой терапии.
- ЛФК. Показана после стихания болей. Оказывает общетонизирующие действие, хорошо стимулирует кровообращение, что обеспечивает клеткам достаточное питание, восстанавливает функцию пораженных участков опорно-двигательного аппарата и способствует общей адаптации мышц.
Больным после операции важно следить за своим рационом питани — есть высококалорийную пищу с большим содержанием жиров, белков, витаминов. Также назначают витамины группы B,C и P.
Метод гипербарической оксигенации
Он подразумевает насыщение клеток кислородом в специальных барокамерах. Метод используется дополнительно к антибактериальной терапии и оперативному вмешательству. Делают эту процедуру из следующих соображений:
- она повышает уровень кислорода в инфицированной кости пропорционально ее кровоснабжению;
- инфицированная кость гипоксична (недостаточно кислорода в тканях), а это состояние препятствует уничтожению патогенных микроорганизмов лейкоцитами;
- от кислорода зависит транспорт аминогликозидов через бактериальную стенку, поэтому гипербарическая оксигенация увеличивает силу действия антибиотиков.
Некоторые специалисты считают, что метод гипербарической оксигенации эффективно использовать для лечения острой формы посттравматического остеомиелита позвоночника или костей черепа. Такое мнение вызвано тем, что хирургическое и антибактериальное лечение воспаленных зон этих костных структур не дает быстрого результата.
Исход лечения
Результат лечения зависит от множества факторов: возраста больного, наличия фоновых заболеваний и сопутствующих травм, степени тяжести остеомиелита, радикальности и своевременности проведенного лечения. Помимо полного выздоровления есть другие варианты исхода:
- появление ложного сустава или костного дефекта,
- возникновение угловой деформации или укорочения конечности,
- образование длительно незаживающих свищей,
- затруднение стабилизации перелома и консолидации отломков, вызванное подвижностью фрагментов в области повреждения, и распространение инфекции на расположенные рядом кости.
При застарелых формах остеомиелита полное выздоровление может не наступить из-за дистрофии костей, нарушения их питания (трофики) и недостатка полноценных мягких тканей в зоне воспаленного очага.
Профилактика
Самый эффективный метод лечения – превентивный. Необходимо проводить качественную первичную хирургическую обработку свежей раны с удалением всех омертвевших тканей и инородных тел, дренированием поврежденной области и обеспечением покоя конечности. Все это должно сопровождаться интенсивной антибактериальной терапией. Такие условия не дают возможности возникновения нагноения мягких тканей, от которых инфекция распространяется на кости.
Какой врач лечит
Диагностику может провести врач-ортопед. Лечит травматолог или хирург.
Не знаете как подобрать клинику или врача по приемлемым ценам? Единый центр записи по телефону +7 (499) 519-32-84.
Посттравматический остеомиелит является серьезным заболеванием, возникающим после травмы костей или операционного вмешательства. Болезнь поражает как мужчин, так и женщин любого возраста.
Причины и особенности
Причиной возникновения заболевания являются болезнетворные бактерии и микроорганизмы, вызывающие гнойное воспаление костей. Чаще всего это золотистые стафилококки. Микроорганизмы попадают в костные и хрящевые ткани во время пореза, травмы или перелома. Различают следующие виды остеомиелита:
- посттравматический;
- огнестрельный;
- послеоперационный;
- контактный.
Любые открытые травмы и переломы способны привести к гнойному воспалению, если рана не была обработана должным образом.
Самыми уязвимыми участками человеческого тела являются те, где кость практически не защищена мягкими тканями. При переломе воспаление, как правило, возникает только на пораженном участке. При многочисленных травмах и переломах гнойные процессы захватывают не только кость и надкостницу, но и распространяются на область мягких тканей.
Огнестрельный остеомиелит является следствием заражения раны при огнестрельном ранении. Чаще всего кость поражается при значительном ранении, множественных травмах и смещении костных обломков.
Послеоперационный остеомиелит возникает при инфицировании раны во время хирургических манипуляций. Несмотря на обработку раны, в организме человека могут оставаться болезнетворные организмы, устойчивые к действию медикаментов. Кроме того, нагноение может произойти после введения спиц, наложения компрессионно-дистракционных аппаратов или скелетного вытяжения. Это спицевой остеомиелит, являющийся разновидностью заболевания.
Контактный остеомиелит является следствием распространения в окружающих кость мягких тканях болезнетворных микроорганизмов. В костномозговой канал бактерии попадают из смежных очагов инфекции. Такими очагами могут быть язвы на теле, абсцессы, флегмоны, стоматологические патологии и т. п. Этот вид заболевания чаще всего встречается у детей.
В группе риска находятся люди, ведущие асоциальный образ жизни, а также ослабленные физически, так как слабый иммунитет не способен бороться с бактериями, проникающими в человеческий организм.
Симптомы
Посттравматический остеомиелит сопровождается определенными симптомами. Это заболевание чаще протекает в хронической форме, главными признаками которой являются:
- покраснение и отечность пораженного участка тела;
- болезненные ощущения и гнойные выделения при пальпации;
- образование свищей;
- повышение температуры;
- ухудшение общего состояния;
- нарушение сна;
- слабость и отсутствие аппетита.
При анализе крови выявляются высокие показатели скорости оседания эритроцитов, нарастающие лейкоцитоз и анемия.
Острую форму заболевания характеризуют такие симптомы, как тяжелые разрушения костной ткани, значительная кровопотеря, резкое снижение защитных сил организма, повышение температуры до фебрильных цифр. В области перелома возникают сильные боли, из раны обильно выделяется гнойная жидкость.
Помимо основных симптомов существуют и скрытые признаки остеомиелита. Их выявляют с помощью рентгенологического исследования не ранее, чем через месяц после попадания в рану инфекции и начала воспалительных процессов. К таким скрытым симптомам болезни относятся:
- облитерация сосудов;
- замена мышечных волокон соединительной тканью;
- изменение надкостницы;
- частичная замена костного мозга соединительной тканью.
Диагностика
При обращении к врачу проводится первичный осмотр пациента. На начальных стадиях заболевания поставить диагноз можно только на основании клинических симптомов, так как рентгенологические признаки появляются только через 3–4 недели.
Для изучения воспалительного процесса, степени его распространения и интенсивности пациенту назначают:
- локальную термографию;
- тепловидение;
- сканирование скелета;
- компьютерную томографию;
- фистулографию;
- рентгенограмму.
С помощью рентгена выявляются секвестры и очаги деструкции, зоны остеопороза и остеосклероза, деформация окончаний костных осколков. При огнестрельном остеомиелите на рентгеновских снимках видны металлические осколки, застрявшие в мягких тканях. Остальные методы диагностики позволяют детально изучить пораженную область, выявить причины гнойных процессов.
Лечение
Лечение посттравматического остеомиелита проводится незамедлительно. Врач ликвидирует воспалительный процесс и устраняет очаг нагноения. На ранних стадиях проводится консервативное лечение с помощью медикаментов. Пациент проходит курс приема антибиотиков с широким спектром действия. Для удаления гнойных скоплений делают пункцию. При легкой форме заболевания такого лечения бывает достаточно.
Если заболевание сопровождается образованием язв, свищей, секвестров, то проводится операция. Без хирургического вмешательства не обойтись и при выраженной интоксикации, сильных болях, нарушении функции конечностей. Также операция проводится, если консервативное лечение не дало положительных результатов.
Перед операцией в течение 10–12 дней пациент проходит необходимые обследования, дающие полную картину заболевания. Это позволяет медикам выбрать наиболее эффективный способ хирургического вмешательства, а также предотвратить возможные осложнения.
Во время операции хирург удаляет омертвевшие участки мягких тканей, некротизированные части кости, вскрывает гнойные образования. Костные дефекты исправляются различными фиксирующими конструкциями. После остеосинтеза пораженную область обрабатывают горячим физраствором, нитрофурановыми средствами и антибиотиками.
Восстановление и профилактика
После операции пациент проходит курс восстановительных процедур, таких как:
- электрофорез;
- УВЧ-терапия;
- лечебная физкультура.
В течение 3 недель остается обязательным прием антибиотиков. Их вводят внутривенно и внутриартериально. В период реабилитации важно принимать витамины и соблюдать диету, направленную на укрепление организма и повышение его защитных функций.
Эффективность лечения зависит от множества факторов: сложности заболевания, возраста пациента, наличия сопутствующих травм и т. д. Поэтому профилактика — лучший способ избежать вторичного воспаления после травмы или рецидива болезни после лечения. Любые травмы, порезы и повреждения должны быть качественно обработаны антибактериальными средствами.
Сразу после повреждения следует убрать из раны инородные тела. Своевременное обращение к врачу при сложных травмах предотвратит появление гнойных процессов в мягких тканях и распространение инфекции на кость.
Остеомиелит – это заболевание, название которого происходит из греческого языка и дословно означает «воспаление костного мозга». Оно характеризуется разнообразным течением — от бессимптомного и вялого до молниеносного. По этой причине пациент с подозрением на остеомиелит должен быть тщательно обследован, получать своевременное соответствующее лечение и находиться под бдительным контролем медицинского персонала.
Остеомиелитом может поражаться любая кость организма, однако статистически наиболее часто остеомиелит возникает в бедренной, большеберцовой и плечевой костях. Наиболее предрасположены к данному заболеванию мужчины.
Лечение остеомиелита — сложный и не всегда успешный процесс, поскольку включает в себя несколько компонентов, в основе которых лежит хирургическое вмешательство. Прогноз во многом зависит от состояния организма больного и качества оказываемой медицинской помощи. По статистике процент полного выздоровления без последующих рецидивов (
повторных обострений
) составляет 64%. Рецидивы в последующие 5 лет случаются еще у 27% пациентов. 6% терпят неудачу в лечении, а оставшиеся 3% развают молниеносную форму остеомиелита и умирают.
Анатомия костей
Опорно-двигательная система человека состоит из жесткого каркаса, которым являются кости, и подвижного компонента – мышц. В зависимости от наследственности тело человека может состоять из 200 – 208 костей. Каждая кость является отдельным органом, обладающим уникальной формой и структурой, определяющейся функцией, которая данная кость выполняет. Как и любой орган, кость имеет собственный метаболизм, подчиняющийся метаболизму костной системы в целом и обмену веществ всего организма. Помимо этого внутренняя структура кости непостоянна и изменяется в зависимости от суммарного вектора нагрузок за последние несколько суток. При травмах кость регенерирует как любой другой орган, со временем полностью восстанавливая нарушенную функцию.
Кости скелета по форме классифицируются на следующие виды:
- длинные и короткие трубчатые (бедренные, плечевые кости, фаланги пальцев);
- плоские (лопатка, кости свода черепа);
- смешанные (грудина, позвонки и др.)
Длинные кости характеризуются преобладанием продольного размера над поперечным. Как правило, они способны выдерживать большую нагрузку ввиду специальной системы внутрикостных перегородок, ориентированных таким образом, чтобы придавать кости максимальную прочность для нагрузок определенной ориентации при наименьшем весе. Отличительной особенностью плоских костей является относительно большая поверхность. Именно поэтому часто такие кости участвуют в формировании естественных полостей. Кости свода черепа ограничивают полость черепа. Лопатки укрепляют грудную клетку с задней стороны. Подвздошные кости формируют полость большого таза. Смешанные кости могут иметь различную форму и большое число суставных поверхностей.
Кость состоит на две трети из неорганических минеральных веществ и на треть — из органических. Основным неорганическим веществом является гидроксиапатит кальция. Среди органических веществ различают различные
белкиуглеводы
и небольшое количество
жиров
. Помимо этого кость в небольших количествах содержит практически все элементы периодической таблицы химических элементов. Вода является неотъемлемым компонентом кости и в определенной мере определяет ее гибкость. У детей содержание воды выше, поэтому их кости эластичнее, чем у взрослых и, тем более, пожилых людей. Также определенное значение имеет равновесие между ионами кальция и фосфора. Соблюдение данного равновесия поддерживается постоянным равновесием гормонального влияния паратгормона и соматостатина. Чем больше паратгормона поступает в кровь, тем сильнее вымывается из костей кальций. Образовавшиеся бреши заполняются ионами фосфора. В результате кость теряет прочность, но приобретает некоторую гибкость.
Различные виды костей имеют различное строение. Остеомиелит способен развиться в любой кости, однако по статистике более чем в двух третях случаев он развивается в длинных трубчатых костях. Этому способствуют определенные особенности васкуляризации (
обеспечение кровеносными сосудами
) костей данного типа, которые будут описаны в разделе «механизм развития остеомиелита». Исходя из этого, наиболее пристальное внимание следует уделить строению именно длинных трубчатых костей.
Трубчатая кость состоит из тела (
диафиза
) и двух концов (
эпифизов
). Небольшая полоска ткани шириной до 2 – 3 сантиметров, которая располагается между диафизом и эпифизами, называется метафизом. Метафиз ответственен за рост кости в длину.
На разрезе кость выглядит следующим образом. В центре диафиза находится полость – костномозговой канал, в котором располагается красный костный мозг. Количество красного костного мозга может значительно варьировать в зависимости от интенсивности процессов кроветворения. Вокруг костномозгового канала находится непосредственно вещество кости, разделяющееся на два типа – губчатое и компактное вещество. Ближе к центру и у концов кости располагается губчатое вещество. Согласно названию его структура содержит большое количество сообщающихся между собой полостей, в которых находится желтый костный мозг. Считается, что он не выполняет особых функций, но является предшественником красного костного мозга и преобразуется в него при возникновении необходимости в усилении кроветворения. Основную опорную функцию кости выполняет компактное вещество. Оно располагается вокруг губчатого вещества, преимущественно в области диафиза. В области эпифизов и метафизов губчатое вещество организовано в виде септ (
перегородок
). Данные перегородки располагаются параллельно вектору наибольшей постоянной нагрузки на кость и способны перестраиваться в зависимости от необходимости усилить или ослабить кость.
Оболочка кости состоит из надкостницы в области диафизов и суставных хрящей в области эпифизов. Надкостница является тонкой пластикой, способной производить молодые костные клетки – остеобласты. Именно она обеспечивает рост костей в толщину и активно регенерирует (
восстанавливается
) при
переломах
. В надкостнице находятся несколько отверстий, через которые в кость проникают кровеносные сосуды. Под надкостницей эти сосуды формируют обширную сеть, одна часть ветвей которых питает саму надкостницу, а вторая проникает вглубь кости и в виде мельчайших капилляров пронизывает оба костных мозга, а также попадает в губчатое и компактное вещество кости, обеспечивая их питание. Сосуды, проходящие через костный мозг, являются фенестрированными, то есть в их стенке находятся отверстия. Через данные отверстия новообразовавшиеся в костном мозге
эритроциты
поступают в кровеносное русло.
Для дальнейшего описания механизма развития гематогенного остеомиелита необходимо обратить внимание на метафиз, в большинстве случаев являющийся местом, из которого начинается воспаление. Как было указано ранее, метафиз является областью, обеспечивающей рост кости в длину. Рост подразумевает высокую метаболическую активность данной зоны, которая невообразима без соответствующего питания. Именно по этой причине в метафизах располагается наиболее обширная капиллярная сеть, обеспечивающая необходимое кровоснабжение данного участка кости.
Суставные поверхности, располагающиеся по краям кости, покрыты гиалиновым хрящом. Питание хряща осуществляется как за счет внутрикостных кровеносных сосудов, так и за счет синовиальной жидкости, располагающейся в полости сустава. Функциональная целостность хряща заключается в его амортизационной функции. Иными словами, хрящи смягчают естественные вибрации и сотрясения организма, предотвращая таким образом повреждение костной ткани.
Причины остеомиелита
Непосредственной причиной остеомиелита является попадание патогенных
бактерий
в кость с развитием гнойного воспалительного процесса. Наиболее частым возбудителем остеомиелита является золотистый
стафилококк
. Реже остеомиелит развивается по причине внутрикостной инвазии протея, синегнойной палочки, гемолитического
стрептококка
и кишечной палочки.
По количеству видов возбудителей, вызвавших остеомиелит, различают:
- монокультура;
- смешанная культура;
- отсутствие роста возбудителя на питательных средах.
Для того чтобы микроб, попавший во внутрикостные капилляры, вызвал воспаление необходимы некоторые предрасполагающие и пусковые факторы.
Предрасполагающими факторами развития остеомиелита являются:
- очаги скрытой инфекции (миндалины, кариес, аденоиды, фурункулы и др.);
- повышенный аллергический фон организма;
- слабый иммунитет;
- физическое истощение;
- длительное голодание.
Пусковыми факторами развития остеомиелита являются:
- травма;
- ожог;
- обморожение;
- респираторная вирусная инфекция (ОРВИ);
- поднятие тяжестей;
- острая реакция на стресс и др.
Неоднократно были зарегистрированы случаи остеомиелита у новорожденных детей. Предположительной причиной их развития явились очаги скрытой инфекции у беременной матери. Занимательно то, что микробы практически не имеют шансов проникнуть к плоду через пуповину, соответственно причина остеомиелита кроется в другом. Длительно персистирующие (находящиеся в организме в полуспящем состоянии) очаги инфекции вызывают в организме матери состояние аллергизации, которое отражается в количественном увеличении иммуноглобулинов и факторов размножения лимфоцитов. Данные вещества успешно проникают посредством крови в пуповину и многократно усиливают аллергический фон детского организма. Таким образом, после перерезки пуповины многократно возрастают шансы развития ее воспаления и дальнейшее возникновение остеомиелита при миграции микробов в кость из образовавшегося гнойного очага.
Механизм развития остеомиелита Механизм развития остеомиелита не раскрыт до конца, несмотря на то, что данное заболевание известно врачам с давних времен. На сегодняшний день существуют несколько общепринятых теорий, поэтапно описывающих развитие остеомиелита, однако каждая из них имеет как преимущества, так и недостатки, поэтому не может считаться основной.
Различают следующие теории развития остеомиелита:
- сосудистая (эмболическая);
- аллергическая;
- нервно-рефлекторная.
Сосудистая (эмболическая) теория Внутрикостные сосуды образуют широкую сеть. При возрастании количества капилляров увеличивается их суммарный просвет, что в итоге отражается на снижении скорости кровотока в них. Особенно это выражено в области метафиза, где капиллярная сеть наиболее выражена. Снижение скорости кровотока приводит к увеличению риска тромбообразования и последующего некроза. Присоединение бактериемии (циркуляция микроорганизмов в крови) или пиемии (циркуляция в крови сгустков гноя) практически приравнивается к развитию гнойного остеомиелита. Еще одним фактом в пользу данной теории является то, что относительно высокая частота развития первичного очага остеомиелита в эпифизах костей объясняется слепым завершением сосудов, питающих суставной хрящ. Поэтому при некоторых травмах некроз кости развивается не в области самого хряща, который питается двояко и поэтому более устойчив к ишемии (недостаточный приток крови), а под хрящом, где наблюдается наиболее низкая скорость кровотока.
Аллергическая теория
В результате ряда экспериментов на животных было установлено, что сами по себе бактериальные сгустки, попадающие в кость, развивали воспаление приблизительно в 18% случаев. Однако при сенсибилизации организма подопытных животных сывороткой другого животного остеомиелит развивался в 70% случаев. Исходя из полученных данных, был сделан вывод, что повышение аллергического фона организма многократно увеличивает риски развития остеомиелита. Предположительно это связано с тем, что при повышенной сенсибилизации организма любая незначительная травма способна вызвать асептическое воспаление в околососудистой клетчатке. Такое воспаление сдавливает сосуды и значительно замедляет кровообращение в них вплоть до полной остановки. Остановка кровообращения еще сильнее усугубляет воспаление по причине прекращения поступления кислорода к костной ткани. Отек прогрессирует, сдавливая новые сосуды и приводя к увеличению площади пораженной кости. Таким образом, формируется порочный круг. Попадание в очаг асептического воспаления хотя бы одного патогенного микроба приводит к развитию гнойного остеомиелита.
Помимо попытки описания механизма развития остеомиелита данная теория обеспечила выполнение еще одной важнейшей задачи. Благодаря ей была доказана ключевая роль повышения внутрикостного давления в поддержании и прогрессии воспаления. Таким образом, основные лечебные мероприятия должны в первую очередь быть направлены на уменьшение внутрикостного давления посредством пункции костномозгового канала или трепанации кости.
Нервно-рефлекторная теория
Для подтверждения данной теории также были проведены эксперименты, при которых подопытные животные были разделены на две группы. Первой группе вводились препараты-спазмолитики, а второй не вводились. Далее обе группы были подвержены различным провокационным воздействиям с целью развития у них искусственного остеомиелита. В результате эксперимента выяснилось, что животные, принимавшие спазмолитики, на 74% реже развивали остеомиелит, чем животные, не получавшие такой премедикации.
Объяснение данной закономерности заключается в следующем. Любое неблагоприятное воздействие на организм, такое как стресс, болезнь или травма вызывает рефлекторный спазм кровеносных сосудов, в том числе и в костной ткани. По описанному выше механизму спазм сосудов приводит к некрозу кости. Однако если устранить рефлекторный спазм при помощи медикаментов, то не произойдет ухудшения кровоснабжения и, как следствие, не разовьется остеомиелит, даже при небольшой бактериемии.
Все вышеперечисленные теории представляют собой различные варианты описания начальных механизмов начала воспаления. В дальнейшем происходит активное развитие патогенной
микрофлоры
в костномозговом канале, сопровождающееся повышением внутрикостного давления. При достижении определенных критических величин давления гной разъедает костную ткань по пути наименьшего сопротивления. При распространении гноя в сторону эпифиза происходит его прорыв в суставную полость с развитием гнойного
артрита
. Распространение гноя в сторону надкостницы сопровождается сильнейшими болями. Боль вызывается скоплением гноя под надкостницей с постепенной ее отслойкой. Через определенное время гной расплавляет надкостницу, прорываясь в мягкие ткани вокруг нее с образованием межмышечной флегмоны. Финальным этапом является выход гноя на кожу с формированием свищевого хода. При этом боль и
температура
идет на спад, а острый остеомиелит переходит в хроническое течение. Данный вариант самостоятельного разрешения остеомиелита является наиболее благоприятным для пациента.
Менее удачное разрешение остеомиелита бывает при распространении гнойного воспаления на всю кость. При этом наблюдается расплавление костной ткани и надкостницы в нескольких местах. В результате формируется обширная околокостная флегмона, открывающаяся на коже в нескольких местах. Исходом такой флегмоны является выраженное разрушение мышечной ткани с массивными
спайками
и контрактурами.
Наиболее драматический исход заболевания происходит при генерализации инфекции из очага на весь организм. При этом в кровь проникает огромное количество патогенных микроорганизмов. Они распространяются по всему организму, образуя метастатические очаги инфекции в других костях и внутренних органах. Следствием этого является развитие остеомиелита соответствующих костей и недостаточность функции пораженных органов. Часть из микробов уничтожается иммунной системой. Разрушаясь, микробы выделяют в кровь вещество под названием эндотоксин, которое в небольших количествах вызывает подъем температуры тела, а в запредельных – приводит к резкому падению
артериального давления
и развитию шокового состояния. В отличие от других видов шока септический шок наиболее необратимый, поскольку практически не поддается лечению предписанными для данного состояния лекарствами. В большинстве случаев септический шок приводит к летальному исходу.
Отдельного внимания заслуживает процесс образования секвестров. Секвестр является участком кости, свободно плавающим в полости костномозгового канала, отторгшимся от компактного или губчатого вещества по причине гнойного расплавления. Он является одним из признаков, при определении которых можно с уверенностью сказать, что у пациента присутствует остеомиелит. При сформировавшемся свищевом ходе секвестр может выделяться из него вместе с гноем. Размеры секвестров могут быть различными в зависимости от глубины поражения костной ткани. У детей может происходить резорбция (
рассасывание
) сформировавшегося секвестра в острую фазу заболевания. При переходе в хроническое течение вокруг него образуется защитная капсула, которая препятствует как рассасыванию, так и прикреплению его к здоровой кости. С возрастом способность секвестров к самостоятельному рассасыванию снижается. Таким образом, у взрослых людей рассасывание происходит крайне редко и только небольших секвестров, а у пожилых и людей преклонного возраста не происходит вовсе.
Секвестр обнаруживается при
рентгене
или
компьютерной томографии
пораженной кости. Его обнаружение является прямым показанием к оперативному лечению остеомиелита с удалением самого секвестра. Удаление секвестра необходимо, поскольку он способствует поддержанию воспалительного процесса в кости.
По размеру и происхождению секвестры делятся на следующие виды:
- кортикальный;
- центральный (внутриполостной);
- проникающий;
- тотальный (сегментарный, трубчатый).
Кортикальный секвестр развивается из внешнего слоя кости, часто включает участок надкостницы. Отделение такого секвестра происходит за пределы кости.
Центральный секвестр развивается из внутреннего слоя кости. Часто некроз располагается циркулярно. Размеры таких секвестров редко достигают 2 см в продольном сечении. Отделение таких секвестров происходит только в сторону костномозгового канала.
Проникающий секвестр считается таковым, когда зона некроза распространяется на всю толщу кости, при этом только в одной полуокружности. Иными словами, должен присутствовать хотя бы небольшой перешеек здоровой ткани. Такие секвестры могут быть достаточно большими. Их отделение имеет место как внутри, так и снаружи кости.
Тотальный секвестр – полное поражение всей толщи кости на определенном уровне. Такое поражение при остеомиелите часто приводит к формированию патологических переломов и ложных суставов. Размеры таких секвестров наибольшие и зависят от толщины кости. Их отделение происходит либо путем распада на меньшие участки, либо путем полного смещения в сторону от кости.
Клинические формы и стадии остеомиелита
Существует множество классификаций остеомиелита. В данной статье будут приведены только те, которые имеют непосредственное клиническое значение и влияют на процесс диагностики и лечения этого заболевания.
Различают следующие клинические формы остеомиелита:
- острый гематогенный остеомиелит;
- посттравматический остеомиелит;
- первичный хронический остеомиелит.
Первичный хронический остеомиелит, в свою очередь, подразделяется на:
- абсцесс Броди;
- альбуминозный остеомиелит;
- антибиотический остеомиелит;
- склерозирующий остеомиелит Гарре.
Острый гематогенный остеомиелит
Данный тип остеомиелита развивается классически при заносе патогенных микроорганизмов во внутрикостные сосуды с образованием в них воспалительного очага. Категорией наиболее высокого риска являются дети от 3 до 14 лет, однако гематогенный остеомиелит развивается, в том числе, и у новорожденных, взрослых и пожилых людей.
По статистике чаще поражается мужской пол, что связывается с более активным их образом жизни и, как следствие, более частым травмам. Наблюдается также и определенная сезонность данного заболевания. Увеличение количества заболевших наблюдается в весенне-осенний период, когда происходят ежегодные учащения острых вирусных заболеваний.
Наиболее частым возбудителем, высеивающимся из дна костной полости при гематогенном остеомиелите, является золотистый стафилококк. Реже выявляется протей, гемолитический стрептококк, синегнойная и кишечная палочка. Местами наиболее частой локализации при данной клинической форме остеомиелита являются бедренная, затем большеберцовая и плечевая кости. Таким образом, прослеживается определенная закономерность между длиной кости и вероятностью развития остеомиелита.
Различают следующие варианты течения гематогенного остеомиелита:
- обрывной;
- затяжной;
- молниеносный;
- хронический.
Обрывной вариант Это наиболее благоприятный вариант течения остеомиелита, при котором реакция организма оказывается выраженной, а восстановительные процессы наиболее интенсивны. Болезнь оканчивается полным выздоровлением в течение 2 – 3 месяцев.
Затяжной вариант Данный вариант характеризуется подострым длительным течением болезни. Несмотря на слабость восстановительных процессов и низкий иммунный статус организма, выздоровление все же наступает по прошествии 6 – 8 месяцев лечения.
Молниеносный вариант Это наиболее стремительный и плачевный исход болезни, при котором происходит массивный выброс в кровь бактерий. Чаще данная форма характерна для гематогенного остеомиелита стафилококковой этиологии. Данный микроб не выделяет экзотоксинов, однако легко разрушается. Разрушаясь, из него выделяется крайне агрессивный эндотоксин, вызывающий падение артериального давления до нулевых значений. При таком давлении без оказания массивной медикаментозной помощи через 6 минут наступает смерть головного мозга.
Хронический вариант При таком варианте течение болезни длительное — более 6 – 8 месяцев с периодами ремиссии и рецидивов. Характерно формирование секвестров (участков омертвевшей ткани), длительно поддерживающих воспаление. Свищи открываются и закрываются соответственно фазам обострения и хронизации. Помимо этого, часто являясь извитыми, свищи сами провоцируют возобновление воспалительного процесса. При длительном течении воспаления вокруг свищей формируется соединительная ткань, способная приводить к рубцовому перерождению мышц и их постепенной атрофии. Хроническое воспаление является риском развития амилоидоза (нарушение белкового обмена) с поражением соответствующих органов-мишеней при данном заболевании.
Посттравматический остеомиелит
Механизм развития посттравматического остеомиелита связан с попаданием в кость патогенных микроорганизмов открытым путем при контакте с загрязненными предметами и средами.
Соответственно причинам различают следующие виды посттравматического остеомиелита:
- огнестрельный;
- послеоперационный;
- после открытого перелома и т. д.
Течение таких видов остеомиелита всецело зависит от вида попавшего в рану возбудителя и его численности.
Первичный хронический остеомиелит
В последние десятилетия наблюдается неуклонный рост остеомиелита с первично-хроническим течением. Причиной тому является загрязнение атмосферы и пищевых продуктов, снижение иммунитета у населения, нерациональное использование
антибиотиков
и многое другое. Такие формы остеомиелита отличаются крайне вялым течением, что затрудняет постановку правильного диагноза.
Абсцесс Броди Это внутрикостный абсцесс с вялым течением и скудной симптоматикой, развивающийся при взаимодействии слабого возбудителя с сильной иммунной системой. Такой абсцесс скоро инкапсулируется и сохраняется в таком виде не один год. Определенная болезненность может быть при оказании небольшого давления на кость и при слабом постукивании по ней над местом локализации абсцесса. Рентгенологически определяется полость в кости, в которой никогда не обнаруживают секвестров. Периостальная реакция (реакция надкостницы на раздражение) слабо выражена.
Альбуминозный остеомиелит Данный тип остеомиелита развивается при неспособности изначально слабого микроорганизма трансформировать асептический транссудат в гной. Отличительным признаком данной формы является выраженная инфильтрация околокостных тканей. Несмотря на выраженный отек болезненность невысока. На рентгене отмечается слабовыраженная периостальная реакция с поверхностными фиброзными наложениями.
Антибиотический остеомиелит Антибиотический остеомиелит развивается по причине неоправданного использования антибиотиков. В присутствии определенной постоянной концентрации антибиотика в крови патогенный микроорганизм, попавший в кость, не уничтожатся, поскольку концентрация антибиотика в кости невысока. Вместо этого микроб медленно размножается и инкапсулируется. Клинические и параклинические данные крайне скудны.
Склерозирующий остеомиелит Для данного редкого вида остеомиелита характерно подострое начало, тупые ночные боли в области пораженной кости, температура тела не более 38 градусов. Периоды стихания клиники чередуются с рецидивами. Типично образование небольших секвестров. Рентгенологически реакция периоста проявляется только в начале заболевания, затем она исчезает. При проведении оперативного вмешательства по поводу данного заболевания выявляется выраженное склерозирование костномозгового канала.
Симптомы остеомиелита По клиническому течению различают следующие формы остеомиелита:
- локальная форма;
- генерализованная форма.
Локальный остеомиелит
Клинически местный остеомиелит проявляется сильнейшей распирающей болью во всей пораженной кости. При очень бережной поверхностной перкуссии (
постукивании
) возможно определение места наибольшей болезненности непосредственно над воспалительным очагом. Любая нагрузка на кость, а также движения в близлежащих суставах ограничены, чтобы не причинять боль. Кожа над очагом воспаления горячая, красная. Сильный отек, особенно выраженный при межмышечной флегмоне, вызывает натяжение кожи и создает ощущение блеска. Пальпаторно над флегмоной может ощущаться флюктуация (
волнообразное движение
). Температура тела находится в пределах 37,5 – 38,5 градуса. Прорыв гноя через надкостницу в межмышечное пространство приводит к уменьшению болей. Формирование полноценного свища сопровождается исчезновением как болей, так и остальных признаков воспаления.
По расположению различают следующие виды локального остеомиелита:
- остеомиелит трубчатых костей (бедренная, большеберцовая, плечевая кости и др.);
- остеомиелит плоских костей (кости таза, свода черепа и лопатка);
- остеомиелит смешанных костей (надколенник, позвонки, челюсть и др.)
Остеомиелит трубчатых костей, в свою очередь, подразделяется на:
- эпифизарный;
- метафизарный;
- диафизарный;
- тотальный.
Генерализованный остеомиелит (токсический, септикопиемический)
Важно помнить, что остеомиелит не является исключительно локальным процессом, как было принято считать ранее. Данное заболевание необходимо рассматривать как предсептический процесс, поскольку оно может повести себя крайне непредсказуемо и привести к генерализации инфекции в любой момент времени, независимо от того, в какой фазе находится заболевание.
Начало заболевания идентично локальной форме, однако в определенный момент времени появляются симптомы интоксикации. Температура тела повышается до 39 – 40 градусов и сопровождается
ознобом
и обильным холодным липким потом. Множественные метастатические очаги инфекции в различных органах проявляются соответствующим образом. Гнойное поражение легких представляет картину
пневмонии
с выраженной
одышкой
, бледным цветом лица,
кашлем
с гнойно-кровянистой
мокротой
. Поражение почек проявляется сильными болями с соответствующей стороны с иррадиацией к паху, болями при мочеиспускании, частыми походами в туалет небольшими порциями и т. д. При попадании гнойных метастазов в коронарные сосуды развивается гнойный
перикардитмиокардит
или
эндокардит
с симптомами острой
сердечной недостаточности
.
Помимо этого часто наблюдается мелкая петехиальная
сыпь
, обладающая тенденцией к слиянию. Поражение головного мозга носит преимущественно токсический характер, однако не исключается и воспаление оболочек мозга, проявляющееся ригидностью затылочных мышц и сильнейшими
головными болями
. Неврологические поражения происходят в два этапа. Вначале проявляются продуктивные психические симптомы, такие как
судороги
, бред. По мере прогрессии поражения мозга наступают симптомы угнетения сознания, такие как оцепенение, ступор, прекома и
кома
.
Общее состояние таких пациентов крайне тяжелое. Симптомы локального остеомиелита отступают на второй план. В подавляющем большинстве случаев пациент умирает либо от коллапса в начале генерализации инфекции, либо от полиорганной недостаточности в ближайшие часы, реже сутки.
Диагностика остеомиелита
Значительную помощь в диагностике остеомиелита могут оказать лабораторные и параклинические инструментальные исследования. Наиболее доступные и часто применяемые методы будут перечислены ниже.
Общий анализ крови
В
общем анализе крови
, в первую очередь, наблюдается сдвиг лейкоцитарной формулы влево. При местной форме
лейкоциты
находятся в пределах 11 – 12 * 10
9
л (
лейкоцитоз
). При генерализованной форме они возрастают до 18 – 20 * 10
9
л в первые несколько часов заболевания, затем происходит их спад до 2 – 3 * 10
9
л (
лейкопения
).
Палочкоядерные
нейтрофилы
, отражающие темпы размножения лейкоцитов при местной форме, составляют 12%, а при генерализованной – 33% (
норма до 6%
).
Скорость оседания эритроцитов
при местной форме находится в пределах 20 ммчас, а при генерализованной форме достигает 50 ммчас и выше.
При генерализованной форме развивается
гемолитическая анемия
с апластическим компонентом 1 – 2 степени. Уровень
гемоглобина
достигает 80 – 100 гл при норме более 120 гл. Эритроциты – 2,5 – 3,2 * 10
12
л, при норме более 3,9 * 10
12
л. Ретикулоциты (
молодые формы эритроцитов
) менее 6%.
Тромбоциты
, напротив, повышены более 480 * 10^9л.
Общий анализ мочи
В
общем анализе мочи
определяются общие признаки воспаления, а также признаки острой
почечной недостаточности
при генерализованной форме. Отмечается увеличение уровня белка в моче, снижение относительной плотности, появление лейкоцитов, эритроцитов и цилиндров (
преимущественно эритроцитарных
).
Биохимический анализ крови
В
биохимическом анализе крови
наблюдаются общие признаки воспаления. При генерализованной форме прибавляются признаки острой почечной и
печеночной недостаточности
.
Общий белок крови при местной форме в пределах 70 гл, при генерализованной форме – менее 50 гл. Альбумины менее 35 гл. Увеличение С-реактивного белка до 6 – 8 мгл.
Рост
трансаминаз
печени в 2 – 10 раз. Значительно повышена как прямая, так и непрямая фракция
билирубина
. Протромбин 98 – 100% говорит о высокой свертываемости крови и риске развития синдрома диссеминированного внутрисосудистого свертывания. Рост показателей щелочной фосфатазы в 2 – 3 раза. Фибриноген более 5,0 гл.
Уровень глюкозы в крови может быть как сниженным, так и повышенным в зависимости от возбудителя инфекции. Электролитный анализ выявляет снижение уровня калия, натрия и хлора, а также повышение кальция и фосфора.
Ультразвуковое исследование
Данный метод применим при подозрении на межмышечную флегмону, а также при исследовании свищевого хода. С его помощью можно определить глубину залегания данных образований, их форму и размер.
Инфракрасное сканирование
Данный метод в настоящее время применяется преимущественно с научной целью, однако он вполне показателен для диагностики острого остеомиелита. С его помощью выявляются участки тела, имеющие наиболее высокую температуру. Данный метод имеет преимущество при генерализованной форме, когда необходимо определить, в каких костях помимо основного очага развивается остеомиелит.
Пункция кости
Пункция является как диагностической, так и лечебной манипуляцией. Диагностическая часть заключается в заборе гноя из очага воспаления и определения непосредственно возбудителя остеомиелита. Лечебная часть заключается в снижении внутрикостного давления и формировании искусственной фистулы. Это, в свою очередь, приводит к прекращению прогрессирования воспаления. К сожалению, данный способ применим только на детях ввиду относительной мягкости их костной ткани в сравнении со взрослыми.
Рентгенография
Наиболее применимый метод в диагностике всех видов остеомиелита. Снимки пораженной кости выполняются в двух проекциях. При помощи данного исследования можно определить точную локализацию костного некроза, степень его выраженности и протяженность. Первые признаки воспаления можно выявить у детей уже на 3 – 5 день заболевания, а у взрослых — на 12 – 15 день. Однако не стоит дожидаться данного срока, а необходимо сделать снимки в день поступления с целью контроля динамики воспаления.
Рентгенологическими признаками остеомиелита являются:
- исчезновение грани между губчатым и компактным веществом с начала второй недели;
- очаги костного разрушения и разряжения (остеопороз) круглой или овальной формы;
- утолщение и изменение рельефа надкостницы;
- секвестры различной формы и величины, определяемые в конце первого месяца.
К 3 – 4 неделе вышеуказанные признаки становятся более четкими. Гнойные полости растут и сливаются. Периостальная реакция распространяется на ранее здоровую надкостницу. При распространении гноя в сустав наблюдается увеличение суставной щели и изменение формы суставных поверхностей, сопровождаемое образованием остеофитов.
Компьютерная томография
Данное исследование является наиболее совершенным методом визуализации костной ткани на сегодняшний день. С его помощью можно выявить все вышеперечисленные рентгенологические признаки остеомиелита, а также воссоздать трехмерную реконструкцию пораженной области, включающую не только костный каркас, а еще и окружающие мягкие ткани. Помимо этого компьютерная томография имеет крайне большое значение в дифференциальной диагностике с другими заболеваниями костной ткани.
Болезнями для дифференциальной диагностики с острым остеомиелитом являются:
- аллергический артрит;
- сильный ушиб или закрытый перелом;
- нагноившаяся гематома;
- первичная межмышечная флегмона;
- ревматизм и др.
Болезнями для дифференциальной диагностики с хроническим остеомиелитом являются:
- вторичный костный туберкулез;
- остеохондроз;
- сифилис;
- фиброзная остеодисплазия;
- костные опухоли и др.
Лечение остеомиелита Лечение остеомиелита должно быть всесторонним и своевременным. Ввиду непредсказуемости данного заболевания контроль его динамики должен осуществляться постоянно. В настоящее время наиболее действенной схемой лечения является комбинированное использование медикаментозных, хирургических и физиотерапевтических методов. Подобная схема применяется в передовых клиниках мира, поскольку она зарекомендовала себя как наиболее эффективная.
Лечение остеомиелита медикаментами Лечение остеомиелита медикаментами без хирургического вмешательства является серьезной тактической ошибкой. Из медикаментов используются различные комбинации антибиотиков, подбирающиеся таким образом, чтобы с высокой долей вероятности уничтожить внутрикостную инфекцию. Недопустимость применения антибиотиков в виде монотерапии объясняется тем, что даже при внутривенном их введении в кости никогда не создастся их концентрация, необходимая для уничтожения патогенных бактерий. Напротив, при низкой концентрации антибиотика болезнь приобретает стертое течение, а сам возбудитель мутирует и становится неуязвимым для данного вида антибиотика, делая его неэффективным.
Применение антибиотиков оправдано только в комбинации с хирургическим лечением. В данном случае антибиотик вводится внутрикостно. Непосредственно во время операции и несколько дней после нее применяются эмпирические схемы антибактериального лечения, покрывающие широкий спектр наиболее вероятных возбудителей. Когда в результате бактериологического посева определяется возбудитель остеомиелита, пересматривается и антибиотикотерапия. При необходимости добавляют препараты более узкого, но более сильного действия конкретно на данного микроба и удаляют средства, не оказывающие на него никакого воздействия.
Также следует упомянуть о медикаментах для коррекции нарушений органов и систем, а также определенных показателей крови, таких как уровень глюкозы, электролитный баланс и т. д. Они должны назначаться соответствующими специалистами (
ревматологом, эндокринологом, невропатологом, кардиологом и др.
).
Когда нужна операция при остеомиелите? Показаниями к операции при остеомиелите являются:
- межмышечная флегмона;
- поднадкостничная флегмона;
- гнойный артрит;
- атипические формы;
- секвестр;
- длительно существующие свищи;
- многократные рецидивы заболевания.
Противопоказаниями к операции считаются сопутствующие хронические заболевания в стадии декомпенсации, при которых операция может спровоцировать большие осложнения, нежели сам остеомиелит.
В острой стадии остеомиелита операции производятся лишь с целью принудительной хронизации процесса. После того как воспаление угасает, приступают к санации самого очага.
Хирургическое лечение остеомиелита
В случае остеомиелита действует незыблемое правило общей хирургии – любой гнойный очаг должен быть удален. Таким образом, при остром остеомиелите операция выполняется, если наверняка определяется, что воспаление находится в фазе образования гноя. Если данная стадия не наступила, а воспаление находится в инфильтративной стадии, то с операцией рекомендуется повременить. Показания к операции при хроническом остеомиелите сводятся к устранению очагов хронического воспаления и выраженных рубцовых изменений.
Операция производится в условиях септической операционной под общей анестезией. Цель каждой операции диктует определенные этапы ее выполнения, однако в целом ее ход выглядит следующим образом. Операционное поле обрабатывается растворами антисептиков, проверяется наличие необходимого инструментария. Проверяется качество произведенного обезболивания и при его удовлетворительности совершается первый разрез. Постепенно достигается очаг воспаления, который чаще располагается внутрикостно. Освобождается участок кости, по размерам схожий с размерами очага воспаления и располагающийся непосредственно над ним. В случае если данный участок кости выявляет признаки поднадкостничной флегмоны, то в первую очередь вскрывают ее и удаляют скопившийся гной и лишь после этого приступают к последующим этапам операции.
Далее на участке освобожденной костной ткани просверливаются небольшие отверстия таким образом, чтобы они формировали вытянутый прямоугольник, соответствующий проекции костномозгового канала. Затем электролобзиком прорезаются промежутки между отверстиями. В результате небольшая пластина костной ткани отделяется от тела кости, обнажая непосредственный очаг остеомиелита – дно костномозгового канала. Содержимое канала вычищается, а его полость промывается растворами антисептиков. По завершении промывания в канал вставляется специальная дренажная трубка с отверстиями по бокам. Свободный край этой трубки выносят вне раны и закрепляют, а рану послойно ушивают.
В течение, в среднем, одной недели костномозговой канал по дренажной трубке капельно промывается растворами антибиотиков. При серозном отделяемом из раны, свидетельствующем о ее чистоте, производят повторное открытие раны и доступ к костномозговому каналу. Дренажная трубка удаляется, а вместо нее в образовавшуюся полость помещают соответствующий по размеру лоскут поперечнополосатой мышцы с питающим ее сосудом. Такая манипуляция предотвращает последующее скопление в канале костного мозга анаэробных бактерий и развитие рецидива остеомиелита. По окончании такой пластики рана снова ушивается с оставлением небольшого дренажа только в мягких тканях, который по мере заживления раны также будет удален.
В промежутках между первым и вторым этапом хирургического лечения, а также некоторое время после него пациент иммобилизируется гипсовой лонгетой, покрывающей как минимум два ближайших сустава. Применение лонгеты вместо закрытой гипсовой повязки имеет ряд преимуществ. Во-первых, рана не запревает. Во-вторых, лонгета снимаема, что удобно для контроля заживления раны. В-третьих, она легче.
Вышеописанная техника является наиболее часто практикуемой в мире на сегодняшний день. Тем не менее, наука не стоит на месте, и каждый день появляются все новые и новые, более совершенные техники операции, которые в свое время займут место существующих.
Питание при остеомиелите Практические рекомендации по питанию при остеомиелите следующие:
- Пища должна быть богата белком, кальцием и железом.
- Для наилучшего усвоения рекомендуется дробное питание небольшими порциями 5 – 6 раз в день.
- В обязательном порядке как минимум один раз в сутки человек дожжен потреблять мясо, яйца, творог, молоко, яблоки и бананы.
- Фрукты должны составлять треть рациона.
- Количество жидкости, выпиваемое в сутки, должно превышать 2,5 литра.
- При наличии сопутствующего заболевания обмена веществ диета должна составляться врачом-диетологом или с участием специалиста, лечащего данное заболевание.
Физиопроцедуры при остеомиелите
Наиболее эффективными физиопроцедурами при остеомиелите являются:
- Электрофорез со слабыми растворами антибиотиков в течение 7 – 10 дней с момента операции.
- Ультрафиолетовое облучение в солярии, стимулирующее кальциево-фосфорный обмен, проводится в течение 10 дней, начиная спустя 2 – 3 недели после операции.
- УВЧ (ультравысокочастотная терапия) с 10 – 14 дня после операции. 10 – 15 процедур ежедневно или через день.
Лечебная физкультура Первые 20 дней щадят область пораженной кости, но активно двигают всеми остальными частями тела для профилактики пролежней и для поддержания общего тонуса организма. На данном этапе все движения осуществляются в постели больного в лежачем положении. Длительность упражнений составляет 10 – 15 минут 2 раза в день.
Со временем длительность упражнений увеличивают до 20 – 30 минут, а характер упражнений постепенно меняется в сторону увеличения силы и восстановления координации оперированной кости. Конечным этапом является выработка правильных и уверенных движений.
Последствия остеомиелита
Последствия остеомиелита условно подразделяются на местные и общие.
Местными последствиями остеомиелита являются:
- патологический перелом;
- патологический вывих;
- ложный сустав;
- анкилоз;
- контрактура;
- деформация пораженной кости;
- нарушение роста кости;
- аррозивное кровотечение.
Патологический перелом Патологическим называется перелом кости в зоне, пораженной патологическим процессом, возникающий при воздействии силы, обычно не вызывающей деформации. Это объясняется разрушающим действием заболевания на костную ткань, что приводит к нарушению ее структуры и уменьшению прочности, в результате чего перелом может возникнуть при минимальных физических нагрузках или даже без них.
Характерной особенностью патологических переломов является нарушение процессов образования костной мозоли и сращения отломков, что обусловлено прогрессированием патологического процесса, ставшего причиной перелома.
Патологический вывих
Данное состояние характеризуется нарушением сочленения суставных поверхностей костей, которое происходит в результате прогрессирования хронического остеомиелита в области сустава. Характерной особенностью также является возникновение вывиха без какого-либо физического воздействия.
Патологический вывих может развиться в результате разрушения остеомиелитом эпифизов костей либо при распространении гнойного процесса на связочный аппарат сустава с последующим его разрушением. В обоих случаях отмечается расхождение суставных поверхностей костей, определяются патологические движения вывихнутой кости.
Ложный сустав
Данное осложнение характеризуется нарушением процесса срастания костных отломков после перелома. В результате прогрессирования гнойно-воспалительного процесса в зоне перелома нарушаются процессы окостенения сопоставляемых отломков, в результате чего они соединяются не костной мозолью, а рыхлой соединительной тканью, которая не может обеспечить плотной их фиксации друг относительно друга.
Клинически данное состояние проявляется наличием болезненности и ненормальной подвижности в зоне перелома, определяемой по прошествии двойного срока, необходимого для образования полноценной костной мозоли.
Анкилоз
Характеризуется полной утратой подвижности в суставе в результате плотного сращения суставных поверхностей костей. Данное состояние может развиться при длительном прогрессировании гнойно-воспалительного процесса в суставной полости, часто в сочетании с длительной иммобилизацией (
отсутствием движений
) в результате патологического перелома.
Между суставными поверхностями костей может образовываться фиброзная ткань – в этом случае движения в суставе сильно затруднены, но сохраняются в небольшом объеме. При образовании между суставными поверхностями костной ткани любые движения становятся невозможными.
Контрактура
Под контрактурой подразумевается выраженное ограничение движений в суставе, обусловленное поражением связочного аппарата, сухожилий, мышц или кожи над поверхностью сустава. Причиной этого может стать распространение гнойно-воспалительного процесса на окружающие сустав мягкие ткани, что приводит к их разрушению и образованию плотных, нерастяжимых рубцов, которые и ограничивают объем движений.
Деформация пораженной кости
При интенсивном гнойно-воспалительном процессе может происходить разрушение как самой кости, так и окружающих ее тканей (
мышц, связок, капсулы суставов
). Результатом этого процесса является нарушение формы пораженной кости, уменьшение ее размеров и, следовательно, полная утрата способности совершать движения.
Нарушение роста пораженной кости
Рост трубчатых костей в длину продолжается до 22 – 24 лет и происходит главным образом в зоне между эпифизом и диафизом, где дольше всего сохраняется хрящевая ткань. Следствием остеомиелита может стать разрушение данного участка, при котором он подвергаться гнойному расплавлению и/или преждевременному окостенению, в результате чего прекращается увеличение длины трубчатых костей и рост конечности, в которой находится пораженная кость.
Аррозивное кровоизлияние
Это явление развивается при поражении гнойно-некротическим процессом кровеносного сосуда, в результате чего происходит разрушение его стенки и кровоизлияние в близлежащие ткани – в мышцы, в полость сустава. Процессы свертывания крови в области воспалительного процесса нарушены, поэтому аррозивные кровоизлияния обильные и длительные.
При повреждении вен повышается вероятность попадания возбудителя инфекции в кровеносное русло с последующей циркуляцией его в крови и появлением вторичных очагов инфекции в отдаленны органах.
Общими последствиями остеомиелита являются:
- пневмония;
- бактериальный эндокардит;
- почечная недостаточность;
- печеночная недостаточность.
Пневмония Развитие инфекционного процесса в легких возможно при гематогенном (с током крови) занесении инфекции из отдаленного очага остеомиелита, а также контактным путем при расположении гнойно-воспалительного процесса в костях грудной клетки (в ребрах, в телах позвонков).
Бактериальный эндокардит
Воспаление внутренней оболочки
сердца
(
эндокарда
), вызванное внедрением в нее патогенных микроорганизмов, попавших в кровоток из отдаленного очага остеомиелита. Для проникновения инфекции в эндокард необходима относительно длительная циркуляция бактерий в крови, так что развитие бактериального эндокардита более характерно для хронического остеомиелита.
Почечная недостаточность
Развивается в результате циркуляции в крови бактерий, их токсинов либо токсических продуктов обмена, образующихся в результате гнойно-некротического разрушения органов в очаге остеомиелита. Все перечисленные факторы, проходя через почечную ткань, частично задерживаются в ней, оказывая местное повреждающее действие.
При повреждении более 75% почечной ткани почки перестают справляться со своей функцией (
образования и выведения мочи
), в результате чего в организме начинают накапливаться продукты обмена, которые в норме выводились почками (
мочевая кислота, мочевина
), что оказывает дополнительное негативное влияние на общее состояние организма.
Печеночная недостаточность
Развивается в результате гематогенного распространения инфекции в ткань печени, что сопровождается повреждением ее структуры и нарушением функций. Наиболее значимыми клиническими проявлениями данного состояния являются
желтухаасцит
(
скопление жидкости в области живота
),
отеки
, нарушения сознания (
печеночная энцефалопатия
).
Посттравматический остеомиелит – разрушение кости гнойного характера, затрагивающее все её слои – надкостницу, губчатое и компактное вещество, а также костный мозг.
Чаще всего возбудителем является золотистый стафилококк. Данный микроорганизм проникает через открытую рану при серьёзных травмах, вследствие перенесённых операций или транспортируется с кровью при наличии очага хронической инфекции.
Нередко патология осложняется свищами, между которыми образуются каналы. Чаще всего остеомиелит развивается при травмах костей нижней конечности, расположенных поверхностно.
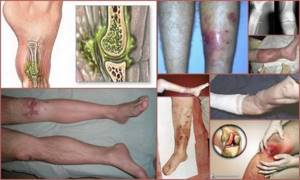
Посттравматический остеомиелит – внешние проявления
Доктор Бубновский — Вылечить спину и суставы после 40 лет реально средством…
Специальный Корреспондент: Лечение суставов дорогими пустышками — ревматологи 12 лет обманывали пациентов по всей стране…
Узнать подробности
Этиология
Развивается посттравматический остеомиелит при попадании в кость и окружающие ткани гнилостных бактерий, способствующих их отмиранию, нагноению с последующим развитием воспаления.
Основные причины развития болезни:
- Открытые переломы кости – самая частая причина развития патологии. В данном случае диагностируют травматический остеомиелит. Микробные агенты заносятся в рану при сильном загрязнении или при обширной площади поражения. В последнем случае увеличивается зона заражения, которую сложнее обработать. Часто остеомиелит развивается из-за нарушения обработки переломов, когда отсутствует дренаж в ране;
- Также инфекция проникает при недостаточной обработке операционного поля во время хирургических вмешательств. Особенно опасно, когда в рану попадают устойчивые к антибиотикам микробы. Возможно развитие остеомиелита при использовании инструментов, подвергшихся коррозии;
- Последней распространённой причиной развития остеомиелита могут стать тяжёлые огнестрельные ранения. Риск заражения костей возрастает при массивном поражении кожи, мышц и суставов. В результате образуются множественные участки отмерших тканей, которые начинают разлагаться и нагнаиваться. Также посттравматический остеомиелит может развиться при наличии обломков костей, образовавшихся вследствие огнестрельной раны.
На заметку!
Кости могут быть заражены при попадании с кровью возбудителей из хронического очага инфекции. В таком случае диагностируют гематогенный остеомиелит.
Наиболее распространённые микробы, вызывающие заболевание:
- Стафилококк;
- Стрептококк;
- Грам-отрицательные бактерии;
- Неклостридиальные анаэробы;
- Смешанные культуры возбудителей.
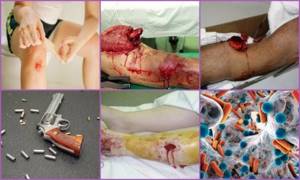
Причины развития посттравматического остеомиелита
Как развивается патология
В подавляющем большинстве случаев болезнь вызывает золотистый стафилококк. После травмы или по иным причинам возбудитель попадает на поверхности кости и начинает размножаться. В качестве питательной среды микроб использует костную, мышечную и соединительную ткани, а также кровь.
Патологию усугубляет наличие костных отломков, которые «отгораживают» возбудитель от клеток иммунитета – вокруг них образуются полости, содержащие скопления микробов.
Организм не успевает уничтожать стафилококки, которые постоянно размножаясь, начинают разрастаться, вызывая поражение новых участков кости.
Секвестры – это отмершие ткани, которые отторгаются. Убитые микробы и погибшие иммунные клетки формируют гной. В результате запускается воспалительный процесс – увеличивается проницаемость стенки сосудов, жидкая часть крови выходит за пределы кровеносного русла, образуя отёк. Повышается температура тела, в области поражённой конечности появляется болезненность.
Классификация
По МКБ 10 код посттравматического остеомиелита соответствует шифру М 86 – «Остеомиелит», в зависимости от формы и причины возникновения подразделяется еще на 10 вариантов. Классификация остеомиелита проводится по разным составляющим.
В зависимости от причины развития:
- Огнестрельный;
- Посттравматический – развивается после открытых переломов;
- Послеоперационный – является осложнением перенесенного хирургического вмешательства;
- Спицевой – развивается вследствие применения спиц при скелетном вытяжении;
- Контактный – заражение кости происходит от окружающих мягких тканей.
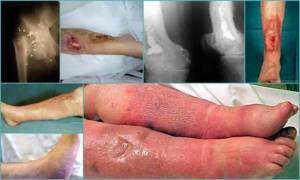
Классификация посттравматического остеомиелита
По стадиям развития:
- Подострая – проявляется общим недомоганием и возникновением дискомфорта в поражённой зоне;
- Острая – характеризуется разгаром симптомов, протекает несколько месяцев;
- Хроническая – развивается при отсутствии лечения, протекает с умеренными симптомами, чередуется периодами обострения и ремиссии.
Клиническая картина
Появлению посттравматического остеомиелита часто способствует перенесённая травма или операция. Симптомы появляются не сразу, несколько недель пациент не испытывает никаких жалоб, так как разрушение кости ещё не началось.
Интересно!
У некоторых больных отмечался так называемый период предвестников, для которого было характерно общее недомогание, чувство слабости и дискомфорта в поражённой зоне.
Первые признаки посттравматического поражения кости:
- Чувство слабости, разбитости, недомогания, появление мышечных болей и озноба;
- Повышение температуры тела до 38-39°;
- Появление слабых ноющих болей в области поражения.
Позднее присоединяются следующие симптомы:
- Возрастает болезненность, которая усиливается при движениях конечности, а также при переносе массы тела на неё;
- Боль возникает даже при прикосновении к поражённой области;
- Появляется отёк в области остеомиелита, распространяющийся на соседние ткани, вплоть до припухлости половины всей конечности.
При длительном течении формируется хронический посттравматический остеомиелит, для которого характерно появление:
- Свищей в коже – специальных отверстий, через которые гной выделяется наружу. Эти каналы не закрываются, так как очаг инфекции остаётся внутри;
- В мягких тканях, в области поражённой кости флегмоны – разлитого участка гнойного воспаления;
- Ложных суставов – смещение обломленных костей относительно друг друга. Наблюдается при запущенном течении болезни.
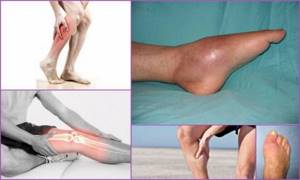
Симптоматика посттравматического остеомиелита
Осложнения
При отсутствии лечения посттравматический остеомиелит может привести к следующим последствиям:
- Формирование сепсиса – попадание возбудителя в кровь и его циркуляция по организму;
- Образование гнойного артрита;
- Хрупкость кости и самопроизвольные переломы;
- Развитие контрактуры – неполноценного сгибания или разгибания;
- Образование анкилоза – полного отсутствия подвижности в суставе из-за его окостенения;
- Формирование абсцессов – ограниченных гнойных участков, в том числе и внутрикостных, а также флегмон – пропитанных гноем окружающих тканей.
Диагностика
Диагностика остеомиелита на начальных этапах весьма затруднительная. Это объясняется тем, что разрушение кости ещё не произошло и на рентгенограмме сложно разглядеть признаки данной патологии.
Очень важную роль на начальных этапах посттравматического заболевания костей играет осмотр лечащего врача – доктор выявит поражённый участок, определит распространение боли, а также методом пальпации (ощупывания) проверит состояние надкостницы, длину конечности и возможные уплотнения.
Внимание!
Если спустя 1-2 месяца после травмы повторно появился отёк, а болезненность усилилась – следует срочно обратиться за медицинской помощью.
Методы обследования при посттравматическом остеомиелите:
- Общий анализ крови – первый, стандартный способ определения воспаления. О его наличии говорит повышение скорости оседания эритроцитов, а также лейкоцитоз со сдвигом формулы влево;
- Тепловидение – основано на инфракрасном излучении, позволяет выявить очаги воспаления. Очень информативно на ранних стадиях;
- Исследование периферического кровотока – позволяет распознать повреждения сосудов;
- Рентгенологическое исследование – информативно не ранее чем через месяц после развития посттравматического остеомиелита. Позволяет выявить секвестры – отмершие участки кости, очаги остеопороза. Для уточнения распространённости процесса доктор может назначить компьютерную томографию;
- Магниторезонансная томография – позволяет увидеть изменение мягких тканей и поражение сосудов. Спустя месяц после развития посттравматического остеомиелита на МРТ наблюдается: сужение сосудов, склероз окружающих мышечных волокон, образование под надкостницей микрополостей, защемление костного мозга соединительной тканью, а также признаки отёка.
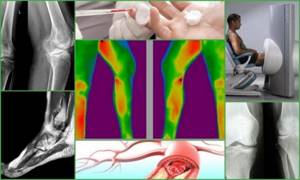
Диагностика остеомиелита
Лечение
Лечение посттравматического остеомиелита направлено на устранение очага гнойного воспаления, обеспечение заживления поражённой области и повышение сопротивляемости организма.
Консервативное лечение
На ранних этапах остеомиелита показана антибактериальная терапия, иммобилизация конечности, возможно проведение оксигенотерапии.
Подбор антибиотиков осуществляется после определения вида возбудителя. Чтобы не терять драгоценное время, сразу же назначают антибактериальные препараты широкого спектра действия: Ципрофлоксацин, Цепорин, Цефалексин, Ванкомицин. Для улучшения эффекта первые 2 месяца назначаются внутривенные инъекции.
Проведение иммобилизации конечности осуществляется при помощи гипса или скелетного вытяжения. Устанавливается дренаж для удаления гноя. Такой подход обеспечивает нормализацию местного кровотока, уменьшение болей и снижение риска развития осложнений.
Оксигенотерапия – назначается как дополнение к консервативному лечению. Сущность метода заключается в помещении поражённой конечности в специальную барокамеру, где происходит насыщение клеток кислородом для ускорения процессов заживления.
Хирургическое лечение
Показано в тяжёлых случаях посттравматического остеомиелита. В ходе операции удаляются отмершие участки кости и гнойные образования. Производится тщательная санация, обломки костей соединяются стерильными спицами. После операции показан курс антибиотиков, а также физиотерапевтических процедур.
Посттравматический остеомиелит имеет характерную клиническую картину, на ранних этапах диагностируется по результатам внешнего осмотра. Спустя месяц информативно проведение рентгена или МРТ. С лечением не стоит затягивать, чтобы не прибегать к операции.