Холецистит причины симптомы диагностика лечение профилактика
Холецистит – заболевание (воспаление) желчного пузыря, главным признаком которого является сильная боль в правом боку при смене положения тела. С каждым годом число этих заболеваний увеличивается на 15%, а возникновение камней ежегодно растет на 20% среди взрослого населения. Замечено, что мужчины менее подвержены холециститу, нежели женщины после 50 лет.
Что это за заболевание, какие причины и характерные признаки у взрослых, а также методы лечения и диета для нормального функционирования желчного пузыря, рассмотрим далее в статье.
Содержание
- 1 Холецистит: что это?
- 2 Классификация
- 3 Причины
- 4 Симптомы холецистита у взрослых
- 5 Возникновение приступа
- 6 Осложнения
- 7 Диагностика
- 8 Как лечить холецистит?
- 9 Диета
- 10 Народные средства
- 11 Профилактика
- 12 Симптомы холецистита
- 13 Формы
- 14 Причины
- 15 Диагностика
- 16 Лечение холецистита
- 17 Осложнения и последствия
- 18 Профилактика холецистита
- 19 Причины и факторы риска
- 20 Симптомы и диагностика
- 21 Как болит и проявляется холецистит
- 22 Какой врач лечит холецистит
- 23 Как лечить
- 24 Прогноз и профилактика
Холецистит: что это?

Холецистит (cholecystitis) — это острый воспалительный процесс, происходящий в желчном пузыре человека. Основные принципы развития воспалительного процесса в стенке желчного пузыря: наличие микрофлоры в просвете пузыря и нарушения оттока желчи.
Роль желчи в физиологии пищеварения:
- Разбавляет пищу, обработанную желудочным соком, меняет желудочное пищеварение на кишечное;
- Стимулирует перистальтику тонкого отдела кишечника;
- Активизирует выработку физиологической слизи, выполняющей защитную функцию в кишечнике;
- Нейтрализует билирубин, холестерин и ряд других веществ;
- Запускает пищеварительные ферменты.
В настоящее время холециститом страдает 10-20% взрослого населения, и это заболевание имеет тенденцию к дальнейшему росту. Связано это с малоподвижным образом жизни, характером питания (избыточное употребление богатой животными жирами пищей — жирное мясо, яйца, масло), ростом эндокринных нарушений (ожирение, сахарный диабет).
Классификация
В зависимости от длительности течения заболевания различают:
Острый холецистит
Острый бескаменный холецистит встречается редко, протекает обычно без осложнений и заканчивается выздоровлением, иногда может перейти в хроническую форму. Заболевание чаще всего развивается при наличии камней в желчном пузыре и является осложнением желчекаменной болезни.
Хроническая форма
Хронический холецистит. Воспаление желчного пузыря происходит медленно и постепенно, часто без ярких признаков заболевания. Как и в острой форме, больного могут преследовать боли в правом боку, в подреберье, особенно после резкой встряски тела.
Как острый, так и хронический холецистит может оказаться:
- калькулезным (т.е. ассоциированным с формированием в пузыре камней, его доля достигает 80%);
- бескаменным (до 20%).
У молодых пациентов, как правило, обнаруживается бескаменный холецистит, но начиная с 30-летнего возраста частота верификации калькулезного холецистита стремительно возрастает.
По характеру воспаления они бывают:
- Катаральные;
- Гнойные;
- Гангренозные;
- Флегмонозные;
- Смешанные.
Причины
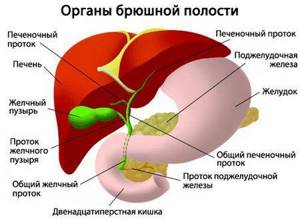
Наиболее частой причиной развития холецистита становится попадание микробов в организм и их последующее развитие. Холецистит могут спровоцировать стрептококки, кишечная палочка, энтерококки, стафилококки. Именно поэтому для лечения применяется прием антибиотиков.
Общие причины возникновения:
- Врожденные аномалии развития желчного пузыря, беременность, опущение органов брюшной полости
- Дискинезия желчевыводящих путей
- Желчнокаменная болезнь
- Наличие глистной инвазии — аскаридоз, лямблиоз, стронгилоидоз, описторхоз
- Алкоголизм, ожирение, обилие жирной, острой пищи в рационе, нарушение диеты.
Воспалительные процессы в самом желчном пузыре или соседних органах приводят к изменению естественного равновесия биохимических показателей и опухолям. Отсутствие адекватной реакции приводит к нарушению обменных процессов, в частности к плохому оттоку желчи, а, следовательно, к холециститу.
Провоцирующие факторы:
- нерациональное питание с доминированием жирной, пряной, острой и соленой пищи;
- несоблюдение режима питания (длительные перерывы между приемами пищи, обильные вечерние ночные трапезы, отсутствие горячей пищи);
- злоупотребление спиртными напитками;
- табакокурение;
- гиподинамия;
- хронические запоры и интоксикация организма;
- аллергические реакции;
- возрастные нарушения в кровоснабжении органов брюшной полости;
- травмы;
- наследственный фактор.
Симптомы холецистита у взрослых
Основной признак холецистита, на который больше всего жалуются пациенты – боль под ребрами в правом боку, особенно при смене положения тела, которая может ощущаться также в правом плече, лопатке, стороне шеи. Боль проходит через какое-то время сама по себе или после приема обезболивающего, но в дальнейшем наблюдается её постепенное усиление, а затем она становится регулярной.
Характерные симптомы холецистита:
- наличие тупой боли справа, выше талии, отзывающейся в лопатке, пояснице, руке;
- отсутствие аппетита;
- неполадки с пищеварением;
- бесконечная тошнота;
- отрыжка горьким;
- нарушение газообразования;
- появление озноба;
- признаки желтухи на кожных покровах.
У пациентов могут наблюдаться далеко не все перечисленные симптомы. Их выраженность варьирует от едва ощутимой (при вялотекущем хроническом течении) до почти нестерпимой (например, в случае желчной колики – внезапного приступа интенсивных болей).
Основные симптомы хронического холецистита:
- Расстройство пищеварения, рвота, тошнота, отсутствие аппетита
- Тупые болевые ощущения справа под ребрами, отдающие в спину, лопатку
- Горечь во рту, отрыжка горечью
- Тяжесть в правом подреберье
- Возможно пожелтение кожных покровов
Возникновение приступа
Приступ холецистита развивается по многим причинам. Вот наиболее распространенные:
- желчекаменная болезнь;
- инфекция в желчных протоках; заболевания желудка, приводящие к нарушению движения желчи;
- застой желчи;
- закупорка сосудов желчевыводящих путей в результате атеросклероза.
С началом приступа холецистита симптомы имеют такую форму:
- появление острой, резкой боли справа, выше талии;
- пожелтение кожи;
- рвота после еды;
- больной не может найти себе места;
- возникновение резкой слабости;
- снижение давления;
- учащение пульса;
- появление во рту острой горечи.
В случаях многократного повторения острых приступов воспаления в желчном пузыре заболевание определяют как хроническое. Эта форма может протекать как при наличии желчных камней, так и при их отсутствии. Может развиваться медленно и незаметно на протяжении длительного периода от нескольких месяцев до лет, или возникать сразу же вследствие перенесенной острой стадии холецистита.
Как снять приступ холецистита?
Приступ острого холецистита всегда носит внезапный характер, имеет остро выраженные симптомы.
| Действия при приступе | Что запрещено делать |
|
В первую очередь, запрещаются анальгетики и наркотические обезболивающие. Такая помощь смазывает симптомы острого холецистита, и врач может назначить неправильное лечение.
Кроме того, при приступе категорически запрещается:
|
Осложнения
Наличие любого холецистита всегда чревато возможным развитием осложнений. Некоторые из них весьма опасны и требуют безотлагательного оперативного вмешательства.
Длительное бездействие способно привести к развитию достаточно неприятных осложнений:
- холангиту;
- образованию свища в желудок, печеночный изгиб, двенадцатиперстную кишку;
- реактивному гепатиту;
- «отключению» пузыря (желчный уже не выполняет свои функции в достаточном объеме);
- перихоледохеальному лимфадениту (в желчных протоках развивается воспаление);
- эмпиеме пузыря (гнойное воспаление);
- непроходимости кишечника;
- гангрене желчного с появлением перитонита;
- перфорации (разрыву пузыря).
Диагностика

Лечением холецистита занимается врач-гастроэнтеролог. При хронической форме заболевания полезно будет проконсультироваться у диетолога. Дополнительную помощь может оказать физиотерапевт.
Для постановки диагноза проводятся следующие мероприятия:
- сбор анамнеза;
- осмотр пациента;
- лабораторные обследования;
- инструментальные исследования.
Лабораторные исследования:
- Общий анализ крови. Выявляет признаки воспаления.
- Биохимический анализ крови: общий билирубин и его фракции, трансаминазы, щелочная фосфатаза, холестерин. Наблюдается их умеренное повышение.
- Сахар крови. Для диагностики сахарного диабета.
- Общий анализ мочи. Для дифференциальной диагностики с заболеваниями почек.
- Кал на яйца глистов. Для выявления лямблий, аскарид.
- Микроскопическое и бактериологическое исследование желчи.
- Иммуноферментативное исследование крови на лямблиоз.
- Анализ кала на эластазу 1. Для диагностики панкреатита.
Применяются следующие методы диагностики:
- УЗИ-диагностика. Проводится с целью обнаружения признаков патологически изменённых тканей желчного пузыря, в некоторых случаях, камней;
- Холеграфия. Метод рентгенологического исследования, дополняющий УЗИ. Используется для выявления скрытых патологий желчного пузыря;
- Зондирование двенадцатиперстной кишки. Используется для отбора содержимого тонкого отдела кишечника.
Самым лучшим способом определения наличия заболевания является заблаговременное исследование. Чаще всего выявление некоторых отклонений химического состава желчи может потребовать лишь соблюдения не строгой диеты.
Как лечить холецистит?
Врачебная тактика определяется формой холецистита, его стадией и тяжестью. Острые формы недуга лечат исключительно в стационаре. При хронических вариантах без госпитализации могут обойтись пациенты с легкими и неосложненными формами без интенсивного болевого синдрома.
Лечение холецистита у взрослых состоит из следующих этапов:
- Диетотерапия. Соблюдение адекватной диеты крайне важно.
- Антибиотикотерапия. Назначение антибиотика возможно после установления природы воспаление, то есть, каким возбудителем вызван патогенез заболевания.
- Симптоматическое лечение. Направлено на устранение симптомов заболевания. Это могут быть иммуностимулирующие, антигистаминные, седативные препараты, желчегонные препараты, гепатопротекторы.
- Соблюдения режима, физиотерапии, особенно в периоды ремиссии.
Лекарственные препараты
Лекарства от холецистита следует принимать с большой осторожностью, т.к. при неправильном подборе или порядке их приема, увеличивается риск обострения заболевания. Особенно это актуально при наличии в желчегонном пузыре камней.
- Показанием к лечению холециститов антибиотиками является обострение воспалительного процесса в желчных путях, сопровождающееся болью, температурой. Курс антибиотикотерапии недлительный (7–10 дней). Антибиотики необходимо применять в комбинации с бактисубтилом и обязательно с витаминами (С, группы В, А).
- антибактериальные средства (бисептол, невиграмон, фуразолидон, нитроксолин и др.);
- противопаразитарные лекарства (в зависимости от природы паразита назначают – макмирор, метронидазол, тиберал, немозол, бильтрицид, вермокс и др.);
- При болях принимать спазмолитики. Это традиционная но-шпа (по 2 таблетки три раза в день, но не больше, почитайте побочные эффекты в аннотации и убедитесь, что это серьезный препарат и передозировка недопустима), папаверин (можно в свечах – многие отмечают, что эффект даже лучше, чем от таблеток), дюспаталин по 1 таблетке 2 раза, за 20 минут до еды.
- Если требуется усилить выделение желчи, прописываются лекарства: «Аллохол»; «Холензим»; «Оксафенамид».
- Чтобы желудочно-кишечный тракт не давал сбоев, не было тяжести, несварения рекомендуется пить ферментные лекарства: «Фестал»; «Мезим»; «Панкреатин».
- Обязательной составной частью терапии больных холециститом должна быть витаминотерапия (в остром периоде витамины А, С, В1, В2, РР, а в дальнейшем – курсы витаминов В6 и В12, В15, В5, Е).
Обязательно проконсультируйтесь с врачом, который на основании диагностики пропишет Вам курс лечения холецистита, следуя которому положительный прогноз на выздоровление значительно увеличивается!
Дополнительные мероприятия:
- фитотерапия — чаи с бессмертником, зверобоем, кукурузными рыльцами, мятой;
- процедура слепого зондирования (тюбажа) — проводится 1 раз в 7 дней, только при отсутствии спаек и выраженных сужений желчных протоков;
- физиопроцедуры — электрофорез, диатермия, грязелечение, индуктотермия.
Лечение хронического холецистита, прежде всего, направлено на стимуляцию процесса отхождения желчи, устранение спазматических явлений в желчевыводящих путях и желчном пузыре. Также проводится комплекс мер, которые призваны уничтожить возбудителя воспаления.
Хирургическое лечение
Операция чаще назначается при острой форме холецистита. В отличие от острого аппендицита, решение о проведении хирургической манипуляции принимается не сразу. Доктора несколько дней могут наблюдать за его состоянием, сделать биохимический анализ содержимого желчного пузыря, провести УЗИ, взять кровь на анализ, и только при выяснении полной картины развития болезни принимается итоговое решение.
Чаще всего именно каменная болезнь становится причиной холецистэктомии. При несвоевременном лечении болезни разрушаются стенки желчного пузыря, и нарушается процесс пищеварения. Операция может проводиться двумя способами: лапароскопия и открытая холецистэктомия.
Целью операции при холецистите является удаление воспалительного очага, т.е. желчного пузыря, как первоисточника заболевания. При этом необходимо убедиться в полной проходимости желчных протоков, устранить препятствия и обеспечить свободное прохождение желчи в кишечник.
Конечно, избежать оперативного вмешательства возможно, если обратиться за лечением при первых симптомах, а также придерживаться диеты и соблюдать все рекомендации врачей.
Диета

При холецистите рекомендуется принимать пищу небольшими порциями, как можно чаще, не менее 4-5 раз в день. Настоятельно рекомендуется составить режим питания с постоянным временем приема пищи. Очень важно, чтобы желчь не застаивалась. Само поступление пищи в организм по часам можно рассматривать как желчегонное средство, тем более это естественно для ослабленной желудочно-кишечной системы.
Три основных направления диеты при холецистите:
- Разгрузка печени и других пищеварительных органов.
- Нормализация уровня желчи.
- Улучшение работоспособности ЖКТ.
Допускается в первые дни болезни употреблять:
- свежеприготовленные (не консервированные!) соки из ягод и фруктов;
- воду минеральная без газа;
- сладкий чай некрепкий;
- отвар шиповника (если нет противопоказаний к его употреблению).
После стихания острых симптомов рассматриваемого заболевания (как правило, это случается через 1-2 суток) больному разрешается вводить в рацион протертые супы, слизистые каши, кисели, чай сладкий с сухариками (они должны быть сделаны из белого хлеба).
| Разрешенные продукты во время диеты | Запрещенные продукты |
Список предпочтительных жидкостей при холецистите включает:
|
|
Обратите внимание: никакие процедуры для разжижения и вывода желчи без предварительного обследования проводить категорически нельзя. Если имеется даже небольшой камень в желчном пузыре или протоках, то внезапно начавшееся движение желчи может привести больного на операционный стол для оказания экстренной хирургической помощи.
Народные средства

Перед применением народные средств от холецистита, обязательно проконсультируйтесь с гастроэнтерологом.
- Кукурузные рыльца — 10 г заливают 200мл воды, кипятят 5 минут, принимают по ¼ стакана 3 раза в день перед едой.
- Сок одного лимона и столовую ложку соли залить литром кипяченой воды и выпить утром натощак. Эффективный способ опорожнения желчного пузыря.
- Тыква. Готовьте как можно больше блюд из тыквы. Полезен прием свежевыжатого сока из мякоти овоща (200 мл в сутки).
- Добавьте в кипяток 2 ч. л цветков бессмертника, 2 ч. л листьев брусники, 3 ч. л спорыша и 1 ч. л цветков аптечной ромашки. Дайте настоятся 2-3 часа. Принимайте по ½ стакана три раза в сутки.
- Смешать ингредиенты в указанных количествах: мята перечная, ромашка аптечная, почечный чай – по 2 столовых ложки; мыльнянка лекарственная, хмель обыкновенный (шишки) – по 3 ст. л. На 1 л кипятка взять 3 столовые ложки сбора. Принимать по 100 мл 6 раз в день.
- Взять 2 чайные ложки измельченного листа шалфея лекарственного, заварить 2 стаканами кипятка. Настаивать 30 минут, процедить. Принимать по 1 столовой ложке через каждые 2 часа при воспалениях желчного пузыря, печени.
Профилактика
Основная профилактика холецистита заключается в значительном уменьшении вероятности для возникновения камней в желчном пузыре. А для того, чтобы препятствовать образованию камней, необходимо внимательно относиться к своему питанию и к тем продуктам, которые ежедневно употребляются.
Чтобы уберечься от появления симптомов воспалительных процессов в стенках желчного пузыря у взрослых, требуется профилактика холецистита в домашних условиях, включающая:
- Соблюдать режим питания, ограничивать потребление жирной и жареной пищи, исключить алкогольный и газированные напитки, отдавать предпочтение дробному питанию, стремиться к нормализации массы тела.
- Вовремя проводить санацию вероятных очагов попадания инфекции в организм – органов ротовой полости и носоглотки.
- Раз в год проходить диспансерное обследование с применением метода ультразвуковой терапии гепатобилиарной системы.
Своевременно обнаруженные и назначенные симптомы и лечение холецистита у взрослых, соблюдение в полном объеме предписаний лечащего врача – все это делает прогноз на излечение острого холецистита достаточно оптимистичным. Но даже в случае хронического течения патологического процесса больной утрачивает трудоспособность только в период обострения. Все остальное время он чувствует себя хорошо.
Хронический холецистит – полиэтиологичное (вызываемое совокупностью нескольких причин) волнообразно и длительно (6 месяцев и более) протекающее воспалительное заболевание, для которого характерно:
- воспалительное повреждение стенки желчного пузыря;
- дистония и нарушение тонуса желчевыводящих протоков;
- изменение физико-химических свойств желчи;
- в случае калькулезного хронического холецистита – образование конкрементов (камней).
Холецистит – это одно из наиболее распространенных заболеваний пищеварительной системы
Наиболее распространено заболевание среди женщин после 40 лет. Описывается характерная для хронического холецистита условная пентада «F»: «Female, fat, fair, fertile, forty» – женщина с избыточной массой тела, русым цветом волос, способная к воспроизведению здорового потомства (фертильная), сорока или более лет.
Бескаменный вариант встречается в 10–15% случаев (в среднем 6-7 эпизодов на 1000 человек), значительно чаще хронический холецистит сопровождается образованием конкрементов.
Хронический калькулезный холецистит (с камнями в полости желчного пузыря) – одно из самых распространенных заболевай желудочно-кишечного тракта, свойственное возрастной группе от 40 до 60 лет (более 70% от общей массы пациентов гастроэнтерологических отделений). Данная форма заболевания является основным клиническим вариантом желчнокаменной болезни.
Причины и факторы риска
Основной причиной хронического холецистита является инфицирование:
- патогенная флора (шигелла, сальмонелла, вирусы гепатита В, С, актиномицеты и др.);
- условно-патогенная флора, активизирующаяся в условиях снижения местной иммунной защиты (эшерихия, стрепто-, стафило- и энтерококк, протей, кишечная палочка);
- паразиты (печеночный сосальщик, фасциола, аскарида, лямблия и т. д.).
Причинами хронического холецистита может становиться патогенная и условно-патогенная микрофлора
В отношении калькулезного холецистита существует две концепции развития, рассматривающие в качестве первопричины инфицирование или образование камней:
- Первичное воспаление стенки желчного пузыря, на фоне которого изменение физико-химических свойств желчи, наряду с дистонией и дискинезией билиарной зоны создают условия для формирования камней.
- Присоединение вторичной инфекции на фоне уже имеющегося холелитиаза, меняющего нормальное функционирование органа.
Помимо инфекционных агентов причиной хронического холецистита могут стать генерализованные аллергические реакции, воздействие разных токсинов.
Патогенная микрофлора проникает в полость желчного пузыря несколькими способами:
- восходящим (энтерогенным) – инфицирование происходит в результате проникновения возбудителей из двенадцатиперстной кишки по причине нарушения моторики кишечника и желчевыводящих путей, недостаточности сфинктера Одди в условиях дуоденального стаза и повышения давления внутри кишки и т. д.;
- гематогенным из отдаленных очагов воспаления через печеночную артерию в артерию, кровоснабжающую желчный пузырь (например, хронические заболевания ЛОР-органов, очаги инфекции в зубочелюстной системе и т. п.);
- лимфогенным по путям лимфотока из мочеполовой сферы, печеночных и внепеченочных протоков, кишечника.
Характерным является проявление признаков хронического холецистита в полной мере после воздействия провокаторов.
Факторы, провоцирующие обострение хронического холецистита:
- повышение внутрибрюшного давления, приводящее к нарушению пассажа желчи (длительное сидячее положение, беременность, ожирение, ношение корсетов и прочее);
- неправильное питание (жирная, жареная, пряная, излишне соленая пища, крепкие алкогольные напитки, малое количество грубой клетчатки в рационе);
- голодание (способствует застою желчи и повышению ее концентрации);
- билиарная дисфункция;
- нейроэндокринные расстройства;
- хроническое психоэмоциональное перенапряжение или острый стресс;
- врожденные аномалии строения билиарной зоны;
- заболевания обмена;
- резкое похудение;
- пожилой возраст;
- хроническая патология органов ЖКТ;
- аутоиммунная патология;
- генетическая предрасположенность;
- длительная фармакотерапия некоторыми препаратами (эстрогены, клофибрат, октреотид, цефтриаксон).
Хронический калькулезный холецистит (с камнями в полости желчного пузыря) – одно из самых распространенных заболевай желудочно-кишечного тракта, свойственное возрастной группе от 40 до 60 лет.
Несмотря на обширный список факторов риска, именно несоблюдение диеты при хроническом холецистите является основополагающим провокатором обострения заболевания.
Формы заболевания
Основным признаком хронического холецистита, согласно которому он классифицируется, является наличие конкрементов, камней:
- хронический калькулезный холецистит;
- хронический бескаменный холецистит (с преобладанием воспалительных явлений или моторно-тонических расстройств).
В зависимости от причинного фактора воспаления выделяют следующие формы заболевания:
- бактериальный;
- вирусный;
- паразитарный;
- аллергический;
- немикробный (иммуногенный);
- ферментативный;
- идиопатический (неясного происхождения).
В зависимости от течения воспалительного процесса:
- редко рецидивирующий;
- часто рецидивирующий;
- монотонный;
- атипичный.
В соответствии с фазой заболевания:
- обострение;
- затихающее обострение;
- ремиссия (стойкая, нестойкая).
В зависимости от степени тяжести заболевание классифицируют на легкую, средней степени тяжести и тяжелую формы.
Симптомы хронического холецистита
Симпомы хронического холецистита формируют несколько синдромов, составляющих картину заболевания и выраженных в зависимости от индивидуальных особенностей:
- абдоминальный болевой;
- нарушения пищеварения (диспептический);
- вегетативной дисфункции;
- синдром желтухи;
- интоксикационный;
- холецисто-кардиальный; и др.
Основным субъективным симптомом хронического холецистита является боль в брюшной полости различной интенсивности (от сильной коликообразной до чувства тяжести и распирания), локализующаяся в правом подреберье, значительно реже – в проекции желудка. Болевой синдром имеет максимальную выраженность в период обострения или после воздействия провоцирующих факторов (в ремиссии болевой синдром пациентов беспокоит редко, хотя в ряде случаев носит постоянный ноющий характер слабой или средней интенсивности).
Основным симптомом хронического холецистита является боль в брюшной полости
Для боли, сопровождающей хронический холецистит, характерно распространение в плечо, руку, ключицу справа, иногда в правую половину нижней челюсти, шеи.
У пациентов с калькулезным холециститом болевой синдром, как правило, провоцируется эпизодом желчной колики – состоянием, при котором выводные протоки (на различных уровнях) блокируются конкрементом, что ведет к прекращению выведения желчи, повышению давления внутри желчного пузыря и его перерастяжению.
Характер боли при этом нестерпимо интенсивный, стремительно нарастающий схваткообразный, с иррадиацией в правую руку, плечо, нередко – опоясывающий. Приступ длится обычно от 15-20 минут до 5-6 часов, максимальная выраженность болевых ощущений (при отсутствии положительной динамики) отмечается через 20-30 минут от начала колики. Развивается желчная колика чаще на фоне полного благополучия, внезапно, после воздействия провоцирующих факторов: физического или психоэмоционального перенапряжения, нарушения диеты, злоупотребления алкоголем.
В случае осложнения хронического холецистита перихолециститом болевые ощущения приобретают разлитой характер, беспокоят пациента постоянно, усиливаясь при наклоне или повороте туловища, резких движениях.
Проявления синдрома диспепсии:
- тошнота, рвота, часто с примесью желчи (отмечаются у половины пациентов);
- чувство горечи, металлический привкус, сухость во рту;
- желтый налет на корне языка;
- отрыжка воздухом, горьким или тухлым;
- вздутие живота;
- снижение аппетита;
- лабильность стула со склонностью к диарее;
- усиление болезненных проявлений после воздействия провокаторов.
Вегетативная дисфункция проявляется приступами сердцебиения и гипервентиляции, лабильностью артериального давления, эмоциональной неустойчивостью, раздражительностью, нарушением режима сна и бодрствования, общим неудовлетворительным самочувствием, астенизацией, снижением толерантности к физическим нагрузкам и т. д.
Интоксикационных синдром отмечается у 30-40% пациентов в фазе обострения заболевания. Выражается в гипертермии, иногда до 38-39 ºС, появлении ознобов, потливости, чувства общей слабости.
У 30-40% пациентов с хроническим холециститом наблюдается интоксикационный синдром
До половины пациентов, являющихся носителями диагноза, отмечают боли в левой половине грудной клетки, перебои в работе сердца, объективно в этом случае фиксируются атриовентрикулярные блокады, диффузные ишемические изменения сердечной мышцы. Данные проявления обусловлены развитием холецисто-кардиального синдрома и провоцируются в большей степени рефлекторными влияниями и наличием вегетативных нарушений, ведущих к изменению метаболизма миокарда.
Желтушное окрашивание кожных покровов, видимых слизистых, иктеричность склер, потемнение мочи (наряду с обесцвечиванием кала) чаще отмечаются при калькулезном хроническом холецистите, особенно часто – при обтурации желчных протоков.
Приблизительно у 30% пациентов хронический некалькулезный холецистит проявляется атипичной симптоматикой при отсутствии характерных жалоб:
- кардиалгическая форма – боли в области сердца, не купирующиеся приемом нитратов, нарушения сердечного ритма, эпизоды бради- и тахикардии, достигающие максимальной выраженности после обильного приема пищи, алкоголя, нагрузок, как правило, уменьшающиеся на фоне приема желчегонных средств;
- эзофагалгическая форма – проявляется упорной изжогой, болезненностью по ходу пищевода, реже – затруднением глотания;
- кишечная форма – характерны разлитые боли по всей области живота, сочетающиеся с выраженным метеоризмом, запорами.
Читайте также:Кислый, соленый, горький: о чем расскажет привкус во рту?
7 полезных свойств томатного сока
9 полезных продуктов, о которых незаслуженно забыли
Диагностика
Диагноз подтверждается результатами следующих исследований:
- общий анализ крови (ускорение СОЭ, лейкоцитоз, нейтрофильный сдвиг формулы влево, эозинофилия при паразитарных инвазиях);
- биохимический анализ крови (повышение атерогенных липидов, связанного билирубина, щелочной фосфатазы, острофазовые показатели при обострении заболевания);
- УЗИ органов брюшной полости (характерная картина изменения органов билиарной зоны, наличие конкрементов);
- рентгеноконтрастное исследование желчного пузыря и протоков (холецисто-, холангиография);
- в случае необходимости производится фракционное (многомоментное) дуоденальное зондирование (для определения количества, типа секреции, физико-химических характеристик желчи, степени опорожнения желчного пузыря) с последующим микроскопическим исследованием и посевом желчи на питательную среду;
- эндоскопическая ретроградная панкреатохолангиография (ЭРПХГ).
Описывается характерная для хронического холецистита условная пентада «F»: «Female, fat, fair, fertile, forty» – женщина с избыточной массой тела, русым цветом волос, способная к воспроизведению здорового потомства (фертильная), сорока или более лет.
Лечение хронического холецистита
Тактика лечения хронического холецистита разнится в зависимости от фазы процесса. Вне обострений основным лечебно-профилактическим мероприятием является соблюдение диеты.
Диета при хроническом холецистите подразумевает частое дробное питание, отказ от жирных, жареных, чрезмерно пряных или соленых блюд, крепкого алкоголя. Недопустимы длительные перерывы между приемами пищи, переедание. Пациентам рекомендован стол №5, легкоусвояемая пища с оптимальным содержанием белка и углеводов, витаминов и микроэлементов.
В период обострения лечение хронического холецистита схоже с терапией острого процесса:
- антибактериальные, противопаразитарные средства;
- препараты, нормализующие моторно-тоническую деятельность желчного пузыря и протоков, устраняющие болевой синдром (селективные или системные миотропные спазмолитики, прокинетики, М- холинолитики);
- желчегонные средства (холеретики).
В качестве вспомогательного лечения хронического холецистита показано диетическое питание
При наличии конкрементов рекомендован литолиз (фармакологическое или инструментальное разрушение камней). Медикаментозное растворение желчных камней проводится с помощью препаратов дезоксихолевой и урсодезоксихолевой кислот, инструментально – экстракорпоральными методами ударной волны, лазерного или электрогидравлического воздействия.
При наличии множественных камней, упорном рецидивирующем течении с интенсивными желчными коликами, большом размере конкрементов, воспалительном перерождении желчного пузыря и протоков показана оперативная холецистэктомия (полостная или эндоскопическая).
Возможные осложнения и последствия
Хронический холецистит может иметь следующие осложнения:
- перихолецистит;
- холангит;
- перфорация желчного пузыря; образование конкрементов при бескаменной форме;
- озлокачествление;
- панкреатит;
- гепатит;
- синдром раздраженного кишечника.
Прогноз
При своевременной диагностике, комплексном лечении и соблюдении пищевых рекомендаций прогноз благоприятный.
Профилактика
- Соблюдение диеты, регулярный режим питания.
- Адекватный режим физической активности.
- Своевременная санация очагов хронических инфекций.
- Отказ от переедания, голодания, стремительного похудения.
Видео с YouTube по теме статьи:
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
Симптомы холецистита
Симптомы холецистита отличаются в зависимости от
типа и
формы. В зависимости от типа различают острый и хронический холецистит.
- Острый холецистит.
- Резкий приступ боли, усиливающийся после приема пищи.
- Резко возникающая тошнота.
- Однократная или многократная рвота.
- Возможен однократный жидкий стул.
- Горький или металлический привкус во рту.
- Повышение температуры тела до 39° С.
- Хронический холецистит.
- Постоянные ноющие боли в правом подреберье, усиливающиеся при приеме жирной пищи.
- Общая слабость.
- Сухость и горечь во рту по утрам.
- Слабая периодическая тошнота.
- Редкий жидкий стул, вздутие живота.
В зависимости от формы различают катаральный (простой), флегмозный (гнойный), калькулезный и гангренозный холецистит.
- Катаральный (простой) холецистит.
- Многократная рвота желчью.
- Интенсивные боли в правом подреберье и верхней половине живота, отдающие в правую половину шеи, лопатку, а также поясничную область.
- Болезненные ощущения при пальпации (прощупывании) живота.
- Повышение температуры тела до 37,5-38° С.
- Возможно повышение артериального давления на фоне болей до 180-200 мм рт. ст.
- Влажный язык с беловатым налетом.
- Флегмонозный (гнойный) холецистит.
- Боли в животе, усиливающиеся при дыхании, кашле и перемене положения тела.
- Небольшое вздутие живота.
- Повышение температуры тела до 38-39° С.
- Слабое бурление в кишечнике.
- Периодически возникающая тошнота.
- Редкая или частая рвота.
- Калькулезный холецистит.
- Боли в животе, усиливающиеся при кашле и перемене положения тела.
- Возможно легкое пожелтение кожи (желтуха).
- Повышение температуры тела до 38-39° С.
- Слабое бурление в кишечнике.
- Периодически возникающая тошнота.
- Редкая рвота.
- Диарея.
- Гангренозный холецистит.
- Сильные боли в животе.
- Частая рвота.
- Постоянная тошнота.
- Диарея (жидкий стул).
- Температура тела более 39° С.
- Симптомы интоксикации (отравления):
- общая слабость, вялость;
- потеря аппетита;
- сухость во рту;
- спутанность и потеря сознания, обмороки.
Формы
Выделяют
острый и
хронический холецистит.
- Острый холецистит — развивается в течение нескольких дней или даже часов и практически всегда характеризуется выраженными симптомами (в отличие от хронического). При своевременном обращении к врачу и правильном лечении протекает благоприятно.
- Хронический холецистит — может возникнуть вследствие неудовлетворительного лечения острого холецистита, но чаще развивается бессимптомно и постепенно.
Выделяют 4 вида
острого холецистита.
- Катаральный (простой) – отмечается небольшое утолщение воспаленных стенок желчного пузыря, состав и отток желчи в кишечник нормальные. Протекает наиболее благоприятно.
- Флегмонозный (гнойный) – воспаленный желчный пузырь увеличен в размерах, стенки его утолщены, в полости пузыря скапливается гнойное содержимое. Представляет опасность для жизни, требует незамедлительного лечения.
- Калькулезный – воспаленный желчный пузырь увеличен в размерах, стенки его утолщены, в полости пузыря находится гнойное содержимое и камни разного размера.
- Гангренозный – омертвение стенки желчного пузыря с частым возникновением разрыва в брюшную полость с последующим развитием тяжелого желчного перитонита (воспаления брюшины). Экстренное состояние, которое требует немедленного проведения операции.
Причины
- Возраст: чем старше пациент, тем выше вероятность возникновения холецистита.
- Наследственность и генетическая предрасположенность (заболевание с большей вероятностью возникает у тех людей, чьи родители страдали различными болезнями желудочно-кишечного тракта, в том числе холециститом).
- Характер питания (употребление в большом количестве сладкой, жирной, копченой, жареной пищи, фаст-фуда).
- Нарушение обмена липидов (жиров) в организме (переедание, низкая усваиваемость жиров, ожирение).
- Голодание.
- Злоупотребление алкоголем.
- Малоподвижный (сидячий) образ жизни.
- Желчнокаменная болезнь.
- Заболевания тонкого кишечника.
- Дуоденит.
- Язвенная болезнь 12-перстной кишки.
- Синдром короткой кишки.
- Болезнь Крона.
- Целиакия.
- Сахарный диабет.
- Бактериальная инфекция желчного пузыря.
- Кишечная коли-инфекция (острая кишечная бактериальная инфекция, вызванная кишечной палочкой Escherichia Coli) – заболевание, характеризующееся жидким стулом, общей интоксикацией (отравлением организма продуктами жизнедеятельности бактерий) и поражением желудочно-кишечного тракта.
- Стрептококковая инфекция (острая кишечная бактериальная инфекция, вызванная бактериями рода Streptococcus) – заболевание, протекающее с поражением множественных органов и систем организма, в частности желчевыводящих путей, характеризующееся жидким стулом с примесью слизи в нем, подъемом температуры тела до высоких цифр (38,5-40° С), многократной рвотой, головными болями и быстропрогрессирующим течением.
- Стафилококковая инфекция.
- Лямблиоз.
LookMedBook напоминает: чем раньше Вы обратитесь за помощью к специалисту, тем больше шансов сохранить здоровье и снизить риск развития осложнений:
Диагностика
- Анализ анамнеза заболевания и жалоб: когда (как давно) появились боли в животе, какая была боль, были ли запоры, кровотечения при дефекации (опорожнении прямой кишки), повышение температуры тела, тошнота, рвота, с чем пациент связывает их появление, использовал ли самостоятельно обезболивающие препараты, был ли эффект от их приема.
- Анализ анамнеза жизни: есть ли у пациента сахарный диабет, другие заболевания желудочно-кишечного тракта (холецистит (воспаление желчного пузыря)), были ли заболевания печени (гепатиты), какие пациент принимает/принимал лекарственные препараты.
- Анализ семейного анамнеза: были ли у кого-то из близких родственников пациента кишечные инфекции, болезни органов мочевыделительной системы, органов пищеварения.
- Осмотр. Врач проверяет, есть ли ряд симптомов, которые могут свидетельствовать о наличии холецистита:
- симптом мышечной защиты (пациент напрягает брюшной пресс, защищая больной живот);
- усиление боли при пальпации (ощупывании) в области правого подреберья;
- боль при постукивании по правой реберной дуге.
- Лабораторные методы диагностики.
- Клинический анализ крови проводится для определения уровня в крови гемоглобина (белка, участвующего в переносе кислорода), эритроцитов (красных кровяных клеток), тромбоцитов (элементов крови, которые участвуют в процессах ее свертывания), лейкоцитов (белых кровяных клеток).
- Биохимический анализ крови. Информативен только после приступа колики (повышения уровня печеночных ферментов (аланинаминотрасферазы, аспартатаминотрансферазы – веществ, играющих ключевую роль в обмене веществ, протекающем в печени), билирубина (одного из компонентов желчи, продукта распада эритроцитов), протромбинового индекса (показателя свертываемости крови)).
- Анализ на присутствие вирусов гепатита А, В, С, D, Е (вирусов, вызывающих повреждение печеночной ткани за счет своей жизнедеятельности).
- Показатели липидного (жирового) обмена: общий холестерин (продукт обмена веществ и жиров) крови, липоротеины низкой плотности (промежуточные вещества, образующиеся в процессе переваривания жиров), липопротеины очень низкой плотности (промежуточные вещества, возникающие в процессе переваривания жиров).
- Копрограмма – анализ кала (можно обнаружить непереваренные фрагменты пищи, жира, грубые пищевые волокна).
- Инструментальные методы диагностики.
- Ультразвуковое исследование (УЗИ) органов брюшной полости, в частности желчного пузыря, является ведущим методом диагностики холецистита из-за своей высокой информативности.
- Эзофагогастродуоденоскопия (ЭГДС) — диагностическая процедура, во время которой врач осматривает и оценивает состояние внутренней поверхности пищевода, желудка и 12-перстной кишки при помощи специального оптического инструмента (эндоскопа) с обязательной биопсией (взятием фрагмента органа для определения структуры его ткани и клеток). Проводится для оценки состояния желудка и 12-перстной кишки.
- Обзорная рентгенография органов брюшной полости также позволяет выявить возможное наличие камней в желчном пузыре (холецистография), но только камней, содержащих кальций.
- Компьютерная томография (КТ) органов брюшной полости — проводится для более детальной оценки состояния внутренних органов, в том числе 12-перстной кишки, желчного пузыря, выявления труднодиагностируемой опухоли, которая может сдавливать желчные протоки, а также при наличии желчнокаменной болезни, требующей проведения дифференциальной (сравнительной) диагностики с другими заболеваниями желудочно-кишечного тракта.
- Холецистоангиография – метод рентгеновской диагностики, во время которой врач прицельно под контролем ультразвукового аппарата получает доступ к желчным протокам через кожу передней брюшной стенки и производит серию снимков с рентгеноконтрастным веществом (хорошо видным на рентгеновских снимках), заполняющим протоки.
- Ретроградная холангиопанкреатография (РХПГ) — специальный оптический прибор (дуоденофиброскоп) вводится через рот, пищевод и желудок в 12-перстную кишку. В специальную трубку-катетер, которая продвигается через канал эндоскопа в желчные протоки, вводится рентгеноконтрастное (хорошо видное на рентгеновских снимках) вещество. Затем с помощью рентгеновской аппаратуры специалист получает изображение желчных протоков. При обнаружении сужения протока или камней в нем осуществляется эндоскопическая операция, которая направлена на устранение препятствия и восстановление нормальной проходимости желчных протоков и снятие воспаления.
- Магнитно-резонансная томография (МРТ) органов брюшной полости. Метод диагностики, позволяющий выявить невидимые для ультразвукового и рентгеновского излучения изменения стенки желчного пузыря и окружающих внутренних органов. Потенциально безвреден, не несет в себе рентгеновского излучения, но его использование ограничено возможным наличием в теле пациента металлических или магнитноактивных веществ (пластин, спиц, штифтов, татуировок: они могут перегреться и вызвать ожоги, повреждения тканей).
- Гепатобиллиарная сцинтиграфия – радиоизотопное (в основе лежит использование радиоактивных изотопов и меченных ими соединений для распознавания заболеваний) исследование печени и желчевыводящих путей, позволяющее оценить функцию ткани печени и двигательную активность желчных протоков.
- Консультация терапевта.
Лечение холецистита
Общие рекомендации.
- Диета.
- Стол №5 по Певзнеру.
- Разрешается: компот, некрепкий чай, хлеб пшеничный, обезжиренный творог, супы на овощном отваре, нежирная говядина, курица, каши рассыпчатые, некислые фрукты, листья салата, бобовые культуры.
- Запрещается: свежая сдоба, сало, щавель, шпинат, жирное и жареное мясо, жирная рыба, горчица, перец, мороженое, черный кофе, алкоголь, полуфабрикаты.
- Частое (6-7 раз в день) дробное питание небольшими порциями.
- Витаминотерапия (прием витаминов группы А, К, Е, D, фолиевой кислоты, В12, железа).
- Стол №5 по Певзнеру.
- Медикаментозное лечение. При возникновении печеночной колики категорически не рекомендуют самостоятельно принимать какие-то меры (до осмотра врача), так как обезболивающие препараты маскируют клиническую картину (симптомы) заболевания — в дальнейшем сложнее диагностировать причину его возникновения. Необходимо немедленно вызвать скорую помощь.
- Антибактериальная терапия для борьбы с бактериальной инфекцией.
- Лечение сопутствующих заболеваний:
- панкреатита – ферментными (способствующими пищеварению), спазмолитическими (снимающими спазм) препаратами;
- желчнокаменной болезни – при помощи хирургического лечения, спазмолитических препаратов;
- злокачественных (быстрорастущих, быстропрогрессирующих) опухолей кишечника – при помощи хирургического лечения.
- Хирургическое лечение – холецистэктомия (операция по удалению желчного пузыря). На сегодняшний день операция проводятся двумя способами:
- классическим (лапаротомическим) – передняя брюшная стенка вскрывается, и пораженный желчный пузырь удаляется вместе с камнями;
- лапароскопическим — все действия проводят через небольшие (0,5-1,5 см) проколы в брюшной стенке. При этом используют видеооборудование, хирург на экране наблюдает за ходом операции и выполняет определенные манипуляции. В последнее время лапароскопические операции становятся все более популярными. Во-первых, они обеспечивают достаточно быстрое заживление раны (так как разрезы очень малы, в отличие от широкого разреза при классических операциях). Во-вторых, отсутствуют выраженные косметические дефекты (шрамы, рубцы).
Осложнения и последствия
- Возникновение острого холангита (острого воспаления желчевыводящих путей).
- Развитие гнойного воспаления желчного пузыря (гангрены желчного пузыря) с развитием разлитого перитонита.
- Перфорация (разрыв желчного пузыря).
- Непроходимость кишечника (отсутствие движения по кишечнику пищи и каловых масс).
- Возникновение панкреатита.
- Желчнокаменная болезнь.
- Постхолецистэктомический синдром.
Профилактика холецистита
- Поддержание оптимального индекса массы тела (ИМТ = вес в кг разделить на рост в м2, в норме ИМТ = 18,5-25 кг/м2) и достаточного уровня физической активности. Малоподвижный образ жизни способствует застою желчи и формированию камней в желчном пузыре.
- Стол №5 по Певзнеру.
- Разрешается: компот, некрепкий чай, хлеб пшеничный, обезжиренный творог, супы на овощном отваре, нежирная говядина, курица, каши рассыпчатые, некислые фрукты.
- Запрещается: свежая сдоба, сало, щавель, шпинат, жирное мясо, жареное мясо, жирная рыба, горчица, перец, мороженое, черный кофе, алкоголь, полуфабрикаты.
- Прием урсодезокисхолевой кислоты для предотвращения образования камней при быстром (более 2 кг в неделю на протяжении 4 недель и менее) похудении.
- При возникновении заболевания профилактика направлена на предупреждение развития рецидивов (возобновления) воспаления желчного пузыря и возможных осложнений, которые могут возникать даже после проведенного лечения. В этом случае лучшей профилактикой развития болезни будет своевременное оперативное лечение.
Холециститом называют воспалительный процесс, который формируется и развивается в желчном пузыре. Он сопровождается тошнотой, рвотой, резкими болями в области живота. Желчный пузырь находится рядом с печенью и выполняет функции по хранению и распределению желчи, которая нужна для процессов пищеварения. Основной ролью желчи является помощь в усваивании жирных соединений, которые поступают в организм с пищей.
Когда возникает холецистит, симптомы которого описаны ниже, нередко требуется госпитализация. В медицине различают острую и хроническую стадии холецистита. При остром холецистите характерна сильная резкая боль в правой эпигастральной области с проявлением в правом плече, которая может длиться более 6 часов.
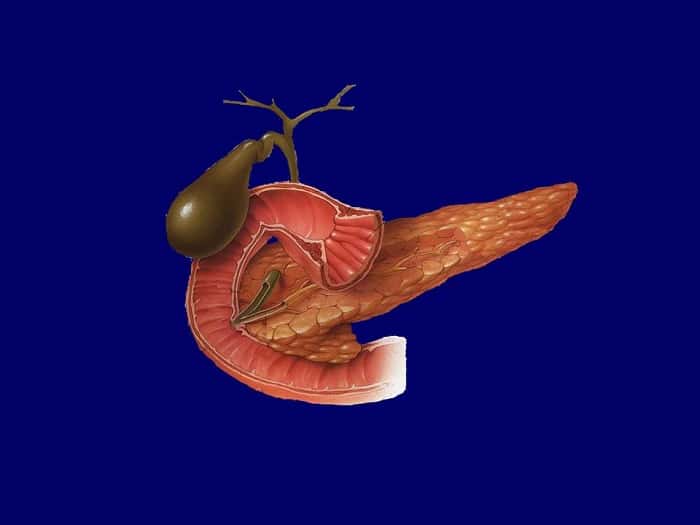
Причины и факторы риска
Специалисты выделяют следующие основные причины холецистита:
- образование камней (желчнокаменная болезнь);
- бактериальные инфекции;
- осложнения после других заболеваний.
Чаще всего холецистит диагностируется в результате холелитиаза. Это заболевание, которое характеризуется осаждением в желчном пузыре желчно-нерастворимых веществ, обычно называемых камнями. Это приводит к обструкции желчных протоков и раздражению слизистых оболочек, которые покрывают изнутри желчный пузырь.
При развитии воспалительных процессов в желчном пузыре начинают активно размножаться различные бактерии (наиболее распространенными из них являются: Escherichia coli, Clostridium perfringens, klebsiella, энтеробактер, энтерококки). Иногда холецистит может быть осложнением после некоторых болезней, таких как сепсис, некоторые паразитарные заболевания или серьезные травмы брюшной полости.
Симптомы и диагностика
Основными симптомами заболевания являются:
- острая боль в правой части живота, отдающая в правое плечо;
- заметное увеличение желчного пузырь (не во всех случаях);
- озноб;
- отсутствие аппетита;
- приступы тошноты;
- рвота с содержанием желчи;
- ускорение пульса и дыхания.
Иногда проявляются и другие симптомы холецистита, особенно у мужчин, на которые также следует обращать внимание при диагностике заболевания. Это ощущение горечи в ротовой полости, лихорадка, чувство беспокойства, повышенная раздражительность и общая слабость в организме.
Воспалительные процессы в желчном пузыре диагностируются на основании жалоб пациентов и специальных диагностических тестов. К ним относятся:
- ультразвуковое исследование, которое позволяет выявлять наличие желчных камней;
- лабораторное исследование желчи (собранное с использованием так называемого дуоденального зонда);
- в некоторых случаях проводится компьютерная томография брюшной полости.
Появление рецидивов при остром холецистите, а также длительный холецистолитиаз, могут в отдельных случаях приводить к фиброзу, утолщению и искажению альвеолярной стенки, что называют хроническим воспалением. В этом случае наблюдается умеренная боль в брюшной полости, но в любое время может возникнуть обострение типичных симптомов.
Как болит и проявляется холецистит
У разных пациентов могут проявляться различные симптомы заболевания, которые не всегда указывают на холецистит. Но чаще всего характерным признаком данного заболевания являются желчные колики. У пациентов при этом возникают приступы сильной боли в животе, которые возникают после приема тяжелой пищи и длятся несколько часов.
Симптомы, указывающие на появление желчных колик, являются сигналом о немедленном вызове бригады скорой медицинской помощи. Очень сильные боли во время подобных приступов тяжело переносятся пациентами, поэтому они нуждаются в незамедлительной госпитализации.
Какой врач лечит холецистит
Лечением холецистита занимается гастроэнтеролог, который на основании симптомов, результатов физического осмотра пациентов и проведенных анализов производит постановку диагноза. При хроническом холецистите могут назначаться специальные диагностические процедуры для точного определения характеристик заболевания.
При первом посещении пациент должен охарактеризовать характер болей при холецистите, их месторасположение, симптомы, а также указать время, когда впервые появились признаки болезни. Далее врач назначает необходимые анализы и процедуры.
Может потребоваться биохимический анализ крови или рентгенография. Часто, чтобы выявить холецистит, пациентов направляют на УЗИ или холецистографию. В процессе лечения также принимает участие диетолог, который составит список продуктов, рекомендуемых для питания пациента. В некоторых случаях при лечении может понадобиться хирург, который выполнит операцию на желчном пузыре.
Как лечить
Лечение данного заболевания у пациентов с острыми приступами обычно основано на приеме нестероидных противовоспалительных препаратов, диастолических средств и анальгетиков. Также могут назначаться антибиотики, которые препятствуют развитию бактериальных инфекций в желчном пузыре. Также рекомендуется соблюдение строгой диеты.
Лечение пациентов при хроническом холецистите иногда подразумевает проведение холецистэктомии. Она представляет собой хирургическую операцию, во время которой удаляется желчный пузырь. Процедуру лучше проводить не позднее, чем через 5 дней после появления симптомов. В настоящее время удаление желчного пузыря проводится лапароскопическим методом. После лапароскопической процедуры пациенты быстрее восстанавливаются, имеют меньшие послеоперационные рубцы, госпитализируются на более короткое время, а осложнения встречаются гораздо реже.
Если же камни слишком велики, чтобы удалить их через небольшой разрез в брюшной стенке (который выполняется во время лапароскопии), они удаляются традиционным хирургическим методом (лапаротомия). Процедура проводится под общей анестезией. Пациент может быть выписан из больницы примерно через 3 дня.
В случае бессимптомного хронического холецистита допускается прием желчегонных средств и использование диеты, при которой пища имеет уменьшенное содержание жиров и легко усваивается организмом.
Прогноз и профилактика
Если вовремя не обратиться за медицинской помощью после появления симптомов при наличии острого холецистита, то могут возникнуть различные осложнения, включая перфорацию желчного пузыря и развитие хронической стадии заболевания.
Профилактика хронического холецистита подразумевает под собой соблюдение специальной диеты. Пациентам рекомендуются вареные, запеченные блюда и пища, приготовленная на пару. А от жареных и копченых блюд, соленых продуктов и алкоголя следует отказаться. Также не стоит принимать в пищу лук и щавель.
Соблюдение подобной диеты сведет к минимуму риск возникновения камней в желчном пузыре. Также положительный эффект дадут активные физические упражнения. Желательно заниматься ежедневно не менее получаса. Очень полезными будут занятия плаванием или ходьба.
Похожие статьи
- Что такое варикозное расширение вен пищевода симптомы и лечение патологии
- Что такое болезнь Паркинсона симптомы и лечение патологии
- Что такое ревматоидный артрит симптомы и лечение заболевания
- Что такое сахарный диабет и как выявить заболевание по первым признакам?