Артрит у детей симптомы лечение комаровский
Реактивный артрит (РА) – серьезное воспалительное заболевание суставов, возникающее вследствие перенесенной инфекции. Считается оно вторичным, т.к. возникает не самостоятельно, а как следствие перенесенного бактериального, вирусного заболевания. Реактивный артрит является достаточно распространённым явлением и составляет 40-50% от всех ревматических заболеваний детей.
Реактивный артрит у детей Комаровский Е.О., известный педиатр, считает сложно диагностируемой болезнью из-за стертости клинической картины, отсутствия признаков инфекции в анамнезе. Также реактивный артрит легко спутать с другими видами воспаления суставов. Однако в отношении данного заболевания необходима особая настороженность, так как помимо опорно-двигательной системы, оно может поражать и другие органы (сердце, почки).
Виды реактивного артрита у детей
По виду возбудителями реактивный артрит у детей можно разделить на:
- Вирусный. Причиной данного вида являются вирус гепатита, цитомегаловирус, паротит, герпес, ортомиксовирусы и др. Также началом артрита у ребенка могут послужить прививки от гепатита и краснухи.
- Постстрептококковый. После перенесенных бронхита, пневмонии, вызванных стрептококком, через 1-2 месяца появляются признаки артрита, причем поражаются чаще всего крупные суставы (коленный, тазобедренный)
- Лаймская болезнь. Возникает после укуса клеща в весенне-летний период, после чего происходит заражение организма бактериями рода Borrelia. Протекает она тяжело, при этом чаще всего мишенью становятся кожные покровы и нервная система ребенка.
- Септический. Появляется после генерализованного заражения крови, на фоне сниженного иммунитета. Проявляется лихорадкой, тошнотой и рвотой, поражением кожи.
- Туберкулезный. После контакта носителем палочки Коха, ребенок может заболеть внелегочной формой туберкулеза. Поражаются при этом чаще всего один коленный или тазобедренный сустав.
- Гонококковый. Данный вид артрита может передаваться трансплацентарным путем, от матери ребенку, а так же при ведении подростками беспорядочных половых связей. Обнаруживают недуг часто на запущенной стадии.
- Ювенильный артрит. Возникает у детей до 16 лет. Данный вид проявляется у лиц с антигеном HLA-B27, а также при иммунологических изменениях и носит наследственный характер. Особенностью является ассиметричное поражения нескольких суставов ног.
Симптоматика
Симптоматика реактивного артрита у детей строится из следующих признаков:
1. Общеклинические признаки:
- Лихорадка (периодические повышения температуры тела до 38-39 С).
- Тошнота, в некоторых случая рвота.
- Головокружение и головная боль.
- Вялость, повышенная утомляемость.
- Проявление первых признаков заболевания спустя несколько недель после перенесенной инфекции.
- Снижение аппетита, резкое снижение веса.
Лихорадка у ребенка
2. Суставные изменения:
- Чаще происходит поражения суставов ног (коленных, голеностопных), редко–плечевые и лучезапястные суставы, крестцовый и поясничный отделы.
- Асимметричное поражение сочленений (боль с одной стороны).
- Недуг проявляется всеми признаками воспаления: отеком тканей, ноющей болью в покое и выраженной острой болью во время движений, покраснением и изменением температуры кожных покровов над воспаленным суставом, как и при ревматоидном артрите.
- Периодически появляющаяся хромота.
- Одновременно могут быть задействованы до четырех суставов.
- Характерным признаком является деформирующее поражение первого пальца, а также увеличение в размерах пальцев стоп за счет отека и покраснения кожи.
Частым проявлением реактивного артрита у детей бывает синдром Рейтера.
Начинается он через 2-3 недели после перенесенного инфекционного заболевания и сопровождается признаками:
- Уретрит. Выраженность симптомов может быть различна, у мальчиков чаще бывает воспаление крайней плоти, перерастающее в фимоз. У девочек возможно развитие вульвовагинита и цистита. Данные изменения могут иметь место и до появления признаков заболевания суставов, что затрудняет диагностику.
- Конъюнктивит. Как правило, воспаления глаз, при грамотном лечении, быстро проходит, но имеет тенденцию к рецидивированию.
- Артрит, который проявляется болезненность и воспалением в пораженных суставах. Имеет периоды обострения и ремиссии.
В некоторых случая при реактивном артрите могут возникать изменения кожи ладоней и стоп, а также воспалительные заболевания ротовой полости (гингивит, стоматит). При тяжелом или хроническом течении болезни (протекающее полгода и более) у детей могут возникать поражения позвоночного столба с дальнейшим развитием ювенильного анкилозирующего спондилоартрита.
Видео: Симптомы реактивного артрита
Диагностика
Существуют определенные критерии, при наличии которых можно поставить диагноз реактивный артрит:
- Осмотр, сбор анамнеза, наличие перенесенного инфекционного заболевания за несколько недель до появления первых симптомов. Часто, из-за скрытого течения инфекции и отсутствия возбудителя в анализах, диагностика бывает затруднена.
- Клиническая картина, соответствующая реактивному артриту детей и ее особенности (асимметрия заболевания, деформация и воспаления большого пальца стопы).
- Лабораторные исследования: наличие патогенных микроорганизмов в анализах крови, мочи или кала на стерильность. Также за инфекционный характер заболевания говорит обнаружение в крови антител к патогенным возбудителям. Дополнительно сдаются ревмопробы (С-реактивный белок), биохимический анализ крови (АЛТ, АСТ, протеинограмма, КФК, КФК-МВ, сиаловые кислоты), анализ на выявления антигена HLA-B27 при подозрении на наследственный характер заболевания.
- Инструментальные методы исследования. Обязательным является рентген пораженного сустава, по которому можно судить о стадии и характере заболевания. Также проводятся УЗИ сустава, магнитно-резонансная томография, артроскопия с возможным заборов синовиальной жидкости на анализ. Дополнительные методы помогают провести дифференциальную диагностику и более точно поставить диагноз.
Необходимо сказать пару слов о дифференциальной диагностике реактивного и ревматоидного артритов. При явной схожести симптоматики, реактивный артрит поражает лиц более молодого возраста, мишенью являются крупные суставы, наличие в 70-80 % HLA B27 антигена в анализе крови. При ревматоидном артрите всегда определяются маркеры ревматического воспаления (С-реактивный белок, ревматоидный фактор).
Обнаружение у ребенка признаков синдрома Рейтера (уретрит, конъюнктивит, артрит), позволяет с высокой вероятностью поставить диагноз реактивный артрит. При этом необходимо незамедлительно обратиться к врачу-педиатру для более детального осмотра и обследования артрита, считает известный педиатр Комаровский.
Лечебные мероприятия
Тактика лечения реактивного артрита включает несколько этапов:
1) Этиотропное лечение заключается в назначении препаратов, уничтожающих возбудителя заболевания. Обычно, это антибиотики широкого спектра действия (макролиды, цефалоспорины, фторхинолоны). Если же возбудитель известен, назначается антибиотик, направленный на конкретно его уничтожение. Курс антибиотикотерапии составляет 10-14 дней.
2) Патогенетическое лечение основано на применении препаратов, стимулирующих иммунитет (иммуноглобулины). Обычно проводится при затяжном или хроническом течении болезни.
3) Симптоматическое лечение реактивного артрита, как и при ревматоидном артрите, представляет собой лекарства, которые убирают основные симптомы недуга.
К ним относятся:
Нестероидные противовоспалительные средства (диклофенак, ибупрофен);
Гормональные препараты (глюкокортикоиды- метипред), которые назначаются курсами и отменяются по мере стихания обострения. Также гормональные препараты можно вводить внутрь сустава.
4) В тяжелых случаях возможно назначения иммуносупрессоров в период обострения (препаратов, угнетающих иммунные реакции организма).
5) Физиолечение. В период ремиссии рекомендовано применение электрофореза, лазерной и магнитной терапии. Широкое применение также нашли комплексные упражнения в лечебной гимнастике, плавание под контролем профессионалов.
Также в
этой статье
вы можете узнать как лечить артрит коленного сустава у детей.
«Несмотря на простоту упражнений, проводимых в период стихания обострения реактивного артрита у детей, занятия по лечебной физкультуре должны проводиться только по назначению специалиста и под его строгим контролем»- Комаровский Евгений Олегович.
Профилактика
Специфической профилактики данного заболевания не существует, однако выполнение некоторых правил помогает снизить риск возникновения реактивного артрита у детей.
К ним относятся:
- профилактика заболеваний передающихся половым путем у беременных и планирующих зачатие ребенка женщин и их своевременное лечение;
- ведение здорового образа жизни, занятие спортом;
- налаживание доверия и контакта с ребенком, проведение ознакомительных бесед на тему полового воспитания;
- соблюдение правил личной гигиены (мытье рук, гигиенические процедуры, поддержание чистоты в доме);
- правильное сбалансированное питание подростка;
- укрепление естественного иммунитета организма (закаливание, спорт);
- своевременное лечение инфекционных заболеваний;
- определение гена HLA-В27 у родителей при подозрении на возможность наследственной передачи болезни;
- регулярные профилактические осмотры педиатра.
Если ребенок жалуется на боли в суставах, особенно после недавно перенесенной вирусной инфекции, стоит обратить на это особое внимание. Возможно, у него развилось такое заболевание как реактивный артрит. Он возникает только как последствие болезни вирусной природы.
Реактивный артрит у детей врач Е.Комаровский считает достаточно опасной проблемой, которая может повлиять на работу многих внутренних органов. Поэтому необходимо выявить причины возникновения и найти способы лечения артрита.
Содержание
- 1 Что это такое?
- 2 Причины
- 3 Симптомы
- 4 Диагностика
- 5 Лечение
- 6 Доктор Комаровский
- 7 Осложнения
- 8 Профилактика
- 9 Причины
- 10 Симптомы
- 11 Симптомы у детей
- 12 Диагностика
- 13 Лечение препаратами
- 14 Народные средства
- 15 Что такое дисплазия тазобедренных суставов у детей: как проявляется, методы лечения патологии
- 16 О том как лечить реактивный артрит у детей, Комаровский Е.О.
Что это такое?
Реактивный артрит у детей – это серьезный недуг, поражающий суставы. Появляется после перенесенного ребенком заболевания, вызванного бактериями и вирусами. Это очень распространенная болезнь среди всех детских недугов, протекающих с системным или локальным поражением соединительной ткани.
Заболевания суставов (реактивный и ревматоидный артрит) отличаются друг от друга. У них разные причины появления, симптоматика и течение. Основная отличительная особенность – ревматоидную форму артрита вылечить невозможно, в то время как реактивная вполне излечима.
Заболевание реактивной формы отличается от ревматоидной такими симптомами:
- возникновение язв во рту;
- отсутствие утренней скованности;
- появляется вследствие инфекционного заболевания;
- наблюдается воспаление слизистой оболочки глаза;
- ревматоидную форму воспалительные процессы сопровождают все время, а при реактивной форме воспалительные процессы появляются при остром течении;
- не подвергаются поражению суставы с двух сторон.
Выявить отличия между реактивным артритом и ревматоидным можно только после проведения диагностирования.
Рекомендуем также прочитать статью: «Реактивный артрит: клинические рекомендации».
Виды
Реактивный артрит у детей можно разделить на несколько видов:
- Вирусный. Появляется после перенесенного гепатита (воспалительное заболевание печени), паротита (инфекционное заболевание с поражением железистых органов), герпеса (вирусное заболевание, сопровождающееся высыпаниями). Также болезнь могут спровоцировать вакцинации от краснухи и гепатита.
- Септический. Может проявиться в результате заражения крови. У больного наблюдается дискомфорт в области желудка и пищевода, жар, озноб, рвота и изменение состояния кожи.
- Постстрептококковый. Из-за присутствия стрептококковых бактерий поражается коленный и тазобедренный сустав. У переболевших пневмонией и бронхитом может наблюдаться данный вид.
- Лаймская болезнь. Обычно появляется весной или летом, причиной которой является укус клеща. Состояние больного очень тяжелое и в большинстве случаев поражаются кожные покровы и нервная система ребенка.
- Туберкулезный. После контактирования с туберкулезной бациллой (палочка Коха) у ребенка могут диагностировать внелегочный туберкулез, при котором страдают коленный и тазобедренный суставы.
- Ювенильный. Артрит данного вида передается по наследству. Отличительной особенностью является несимметричное поражение суставов конечностей.
- Гонококковый. Передается от матери ребенку, а также подвержены подростки, у которых имеются незащищенные половые связи со случайными партнерами.
Причины
Основная причина возникновения реактивного артрита – инфекция, из-за которой возможно развитие множества осложнений.
Инфекции, вызывающие заболевание:
- воспаление органов дыхания наиболее чаще приводит к развитию реактивной формы;
- поражение кишечника различными видами бактерий;
- мочеполовая инфекция встречается в детском возрасте редко, чаще у подростков и вызывается возбудителями: хламидии, микоплазма, гонококки и уреаплазма.
Однако артрит может спровоцировать не только инфекция, но и наследственная предрасположенность. 90% пациентов являются носителями антигена HLA-B27. Эти пациенты подвержены в 50 раз больше, чем другие.
Симптомы
Симптоматика заболевания проявляется через 14-20 дней после перенесенной кишечной или вирусной инфекции:
- Вначале болезнь протекает остро, сопровождается жаром, слабостью, отсутствием аппетита, головокружением.
- Поражает один или два сустава, реже четыре.
- Асимметричный характер поражения.
- Поражаются суставы ног, особенно в области ступней. Появляется отечность большого пальца, он приобретает синюшную окраску.
- Болезненные ощущения в суставах, в результате чего у ребенка появляется хромота.
- В области пораженного сустава наблюдается переполнение сосудов кровью и отечность.
- Иногда возникают боли в области спины.
- Высыпания на коже, ранки на слизистой рта, воспалительные процессы гениталий, мочеиспускательного канала (синдром Рейтера) и слизистой глаза.
Диагностика
Симптомы реактивного артрита можно обнаружить после того, как ребенок переболел инфекционным заболеванием. Далее необходимо обратиться за медицинской помощью. Врач, занимающийся лечением артритов – ревматолог.
Совет. Не заниматься самолечением, так как диагностировать заболевание может только специалист после проведения обследования.
- Врач соберет сведения об истории болезни, осмотрит ребенка, опросит родителей.
- Даст направление на клинический анализ крови и мочи.
- Обязательно ревматолог направит на ревмопробы.
- Если наблюдаются воспалительные процессы слизистой глаза или мочеиспускательного канала, направит на соответствующие анализы.
- В случае наследственного фактора, анализ на выявление антигена HLA-B27.
- Рентген больного сустава, УЗИ сустава, МРТ.
- Анализ синовии (масса, заполняющая полость суставов).
Лечение
При лечении реактивного артрита назначают лекарства, которые устраняют возбудителей заболевания. Это антибиотики, иммуноглобулины, способствующие повышению иммунитета.
Противовоспалительные препараты применяют для ликвидации основной симптоматики заболевания. Не обойтись и без гормональных препаратов, которые назначают курсами и прекращают принимать в период снижения обострения болезни.
При тяжелых стадиях болезни назначают иммуносупрессивные препараты. Физиолечение назначают в период, когда наблюдается значительное ослабление симптомов болезни.
Медикаментозное
Если причиной артрита стала хламидийная инфекция, назначают антибактериальные средства. Для лечения детского реактивного артрита наиболее безопасны препараты группы макролидов, так как они являются наименее токсичными.
К ним относятся:
- Азитромицин. Таблетки для приема внутрь. Принимать по одной таблетке утром и вечером в течение 5-7 дней. Противопоказания: склонность к аллергическим реакциям, запрещено внутривенно детям до 16 лет, детям до 12 лет с массой тела до 45 кг, детям до 6 месяцев. Вместо Азитромицина назначают таблеткиРокситромицина и Джозамицина.
- Кларитромицин. Детям суспензию можно давать независимо от приема пищи. Рекомендуется запивать молоком или соком. Малышам на грудном вскармливании можно смешивать с молочной смесью. Курс лечения должен длиться не более 14 дней. Противопоказания: аллергические реакции и индивидуальная непереносимость, печеночная недостаточность, нарушения сердечного ритма.
Если реактивный артрит спровоцировала кишечная инфекция, назначают фторхинолоновые средства.
К таким относятся:
- Гентамицин. Детям до 14 лет назначают только при тяжелых формах течения болезни. Курс лечения составляет от 7 до 10 дней. Противопоказания: аллергия, заболевания почек, неврит слухового нерва.
Чтобы снизить боль и отечность применяют противовоспалительные препараты.
Ими являются:
- Диклофенак. Таблетки быстро снимают болевые ощущения. Разрешено принимать по 2 таблетки с интервалом 3-4 часа при острой стадии. Курс лечения назначается врачом индивидуально. Противопоказания: детям до 6
лет, аллергия на некоторые компоненты препарата, болезни желудка и пищеварения. - Ибупрофен. Можно назначать детям в виде суспензии с шестимесячного возраста. Длительность приема лекарства не должна превышать 5 дней. Противопоказания: бронхиальная астма, аллергия, заболевания ЖКТ, нарушения свертываемости крови.
Важно! После начала лечения антибиотиками наблюдается резкое улучшение состояния больного. Однако это не показатель того, чтобы прекратить прием лекарств. Нужно полностью пройти лечебный курс, чтобы избежать возобновления заболевания и возникновения инфекций.
Лечебная физкультура
На начальных стадиях реактивного артрита у детей будет полезна лечебная физкультура.
Ребенок должен выполнять такие упражнения:
- Разминка шеи. Повороты головы влево-вправо.
- Наклоны туловища в разные стороны.
- Приседания.
- Вращательные движения руками, отведение плеч назад-вперед.
- Маховые движения ногами.
- Ходьба в полуприседе.
- Отжимание от скамьи или пола.
При выполнении упражнений главное – не спешить. Ритм произвольный. Каждый комплекс выполняется от 10 минут до получаса в зависимости от физической подготовки ребенка.
Диета
При реактивном артрите важно соблюдать диету.
В рацион больного ребенка обязательно должны входить:
- фрукты и овощи оранжевого и желтого цвета;
- рыба, рыбий жир;
- соки из моркови и сельдерея;
- молочнокислые продукты;
- ягоды;
- гречневая каша и чечевица;
- мясо курицы.
Не рекомендуется употреблять:
- соленая и копченая пища;
- блюда из риса и бобовых культур;
- баклажаны, помидоры, картофель и перец;
- жирное мясо.
Народная медицина
Лечение средствами народной медицины помогает справиться с осложнениями, а применение их в комплексе с медикаментозными препаратами ведет к скорейшему выздоровлению.
Мази:
- Из окопника
200 гр измельченных листьев окопника залить растительным маслом (200мл). Довести до кипения и варить на слабом огне. После процедить и добавить 50 мл пчелиного воска, пропущенного через мясорубку, немного масляного раствора АЕвита. Мазь наносить на больные участки. - Из яичного желтка
Для приготовления мази берут одно яйцо, скипидар и уксус (по 1 ч. л.). Все ингредиенты взбиваются и смесь втирается в кожу. Лучше процедуру делать перед сном и избегать переохлаждения.
Компрессы:
- Из черной редьки и хрена
В одинаковых пропорциях сделать кашицу и нанести на больное место, перед этим смазанное детским кремом. Сверху наложить повязку из марли. Держать смесь 2-3 часа. - Из соли
Положить на больные места компресс из сухой морской соли, которую перед этим нагревают. После процедуры эти места натирают пихтовым маслом.
Настои из лекарственных трав:
- Лечат заболевание готовыми сборами, которые продаются в аптеках. В их состав входят крапива, береза, фиалка, корень лопуха. Все ингредиенты залить водой, довести до кипения и кипятить в течение 15 минут. Готовый отвар остудить, процедить и обрабатывать ним пораженные участки.
Доктор Комаровский
Известный детский врач Евгений Комаровский отмечает, что реактивный артрит очень тяжело диагностировать, особенно у маленьких детей. При появлении первых симптомов нужно незамедлительно обратиться к врачу, потому что эта болезнь может нарушить деятельность не только опорно- двигательного аппарата, но и других систем органов.
Педиатр считает, что, помимо нестероидных противовоспалительных средств и гормональных препаратов, эффективны лечебные упражнения. Однако они должны быть назначены специалистом и проводиться под его наблюдением.
Осложнения
При отсутствии лечения или неправильной терапии возможны осложнения:
- переход артрита в хроническую форму;
- обездвиженность суставов, сильные боли в них;
- сердечно-сосудистые заболевания инфекционного характера;
- поражение мочевыводящих каналов;
- ухудшение зрения.
Советуем Вам также прочесть данную статью: «Как вылечить навсегда ревматоидный артрит народной медициной».
Профилактика
Чтобы не допустить появления реактивного артрита, необходимо придерживаться следующих профилактических мер:
- здоровый образ жизни ребенка и родителей;
- соблюдение личной гигиены;
- регулярные физические нагрузки;
- проверка состояния здоровья беременной женщиной, своевременное лечение венерических инфекций;
- соблюдать режим дня и сбалансированное питание;
- вакцинация домашних животных;
- регулярное посещение педиатра и лечение инфекционных заболеваний;
- при планировании беременности будущие родители должны сдать анализы на наличие антигена HLA-B 27.
Вирусный артрит появляется на фоне перенесенной вирусной инфекции, когда воспалительный процесс развивается и в суставах.
В основном вирусный артрит появляется вследствие перенесенных гепатитов В и С, краснухи, ВИЧ, герпеса, паравируса В 19. Симптоматика во многом зависит от вирусного заболевания, на фоне которого развито вирусное поражение суставов. Первые признаки болезни наблюдаются приблизительно через 4 дня после проникновения в организм вируса.
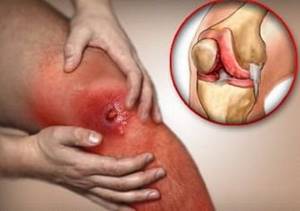
Поражение суставов может фиксироваться и с некоторой задержкой между попаданием возбудителя и проявлением на суставах. Такой вид вирусного артрита называют реактивным или постинфекционным.
Причины
Вирусный артрит может проявиться при наличии определенных факторов:
Если имеется возможность непосредственного проникновения возбудителя, в частности:
- при колотых ранах, укусах насекомых;
- в период медицинских процедур на суставах (протезирование, уколы);
- во время вакцинации или других внутривенных инъекций;
- при наркотической зависимости
При инфекционных заболеваниях, к числу которых относятся:
- краснуха;
- корь;
- ветряная оспа;
- вирусные гепатиты;
- ВИЧ;
- При введении ослабленных вирусов в период иммунизации.
Когда имеются хронические болезни суставов, в основном при:
- гемартрозе;
- остеоартрозе;
- ревматоидном артрите.
Когда имеет место снижение иммунитета вследствие:
- раковых опухолей;
- серьезных хронических болезний;
- старческого возраста;
- угнетенности организма, проявленном вследствие использования иммуносупрессантов.
Вероятны случаи возникновения вирусного артрита в результате:
- Кишечных инфекций;
- Аденовирусов;
- Вируса гриппа;
- Герпеса.
Симптомы
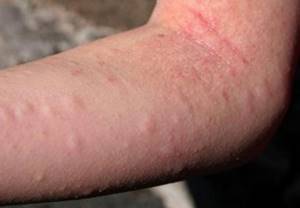
Симптоматика вирусного артрита во многом зависит от болезни, вызвавшего поражение сустава.
Поражение суставов вследствие краснухи проявляется:
- высыпаниями на кожном покрове;
- воспалениями в мелких суставах стоп;
- болевыми ощущениями во время ходьбы;
- скованностью движений;
- отечностью в зоне поражения сустава;
- покраснениями кожи вокруг суставов;
- увеличением лимфатических узлов.
Если вирусный артрит вызван заражением гепатитом В или С, симптомы следующие:
- симметричное двухстороннее поражение суставов;
- затрудненность движений в утренние часы;
- покраснение и чувствительность кожи около суставов.
Такая симптоматика появляется и при желтухе и исчезает в период эскалации заболевания.
Если появление вирусного артрита обусловлено наличием в организме паравируса В 19, болезнь протекает следующими симптомами:
- высыпаниями на лице, ногах и руках;
- сухим кашлем, явлениями насморка, общей слабостью, болями в области головы;
- симметричным поражением коленных суставов и мелких суставов стоп;
- болевыми ощущениями, как в области суставов, так и кожных покровов над проблемной зоной;
- образованием на слизистых точек красного оттенка.
При ВИЧ заболевание имеет другую картину:
- развит воспалительный процесс в крупных суставах;
- фиксируются боли в ахиллесовом сухожилии;
- движения ограниченные;
- в ногах постоянно чувствуется тяжесть.
Характерными симптомами для вирусного артрита являются также:
- Воспалительные очаги в пальцах стоп;
- Поражение сухожилий, находящихся около суставов;
- Конъюнктивит и увеит;
- Патологические изменения слизистых половых органов;
- Эрозия слизистой ротовой полости;
- Ороговение кожи на стопах;
- Визуальные деформации ногтей на пальцах ног;
- Синдром Рейдера;
- Сбои в функционировании внутренних органов.
Симптомы у детей

Общеклинические симптомы развития заболевания у детей следующие:
- Лихорадка, повышение температуры до 39 градусов;
- Тошнота, иногда рвота;
- Головокружение и головная боль;
- Вялость, утомленность;
- Снижение аппетита и веса.
Характерным является то, что признаки заболевания проявляются через определенное время, после инфицирования.
У детей фиксируются также суставные изменения. Чаше всего изменяются крупные суставы ног, редко – плечевые и лучезапястные суставы, крестцовые и поясничные области.
Наблюдаются:
- Поражение сочленений с одной стороны;
- Отек тканей, ноющие боли в состояние покоя, усиливающиеся во время движения;
- Покраснение и повышение температуры кожных покровов над проблемной зоной;
- Периодическая хромота;
- Единовременное поражение до 4 суставов.
Специфическим признаком являются деформирующиеся поражения первого пальца, увеличение размеров пальцев вследствие отеков и воспаления.
Вероятно развитие синдрома Рейдера, сопровождающегося определенными признаками:
- Уретрита. У мальчиков часто воспаляется крайняя плоть, у девочек регистрируются вульвовагинит и цистит.
- Конъюнктивита.
- Артрита. Имеются периоды обострения и ремиссии.
Мнение Доктора Комаровского
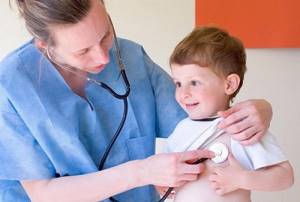
Известный детский врач Комаровский рекомендует при вирусном артрите неотлагательно обратиться к врачу. Артрит — серьезное и опасное заболевание, лечением его должен заниматься специалист. Своевременное диагностирование, строгое придерживание назначенной схемы лечения помогут преодолеть заболевание без осложнений и последствий в дальнейшем.
Доктор Комаровский особо подчеркивает важность повышения иммунной сопротивляемости, что поможет предупредить вирусные заболевания, приводящие к поражению суставов.
Диагностика
Правильный и своевременно поставленный диагноз способствует быстро справиться с заболеванием, избегая серьезных осложнений.
Врач назначает комплексное обследование, со включением:
- Лабораторного исследования крови, с целью уточнения содержания лейкоцитов и уровня СОЭ, на наличие или отсутствие ВИЧ – инфекции;
- Исследования мочи. Определяют протеинурию, лейкоцитурию, микрогематурию;
- Анализа кала;
- Теста на антитела и хламидиоз.
Так как вирусный артрит вызывает изменения суставов и хряща, для обнаружения и уточнения масштаба и зон патологических деформаций, назначают рентген — исследование и МР обследование. С помощью указанных обследований определяют степень нарушения костной ткани.
Если поражение суставов носит тяжелый характер, назначается обследование синовиальной жидкости.
В зависимости от состояния больного и при наблюдениях специфических симптомов, специалист может назначить обследование отдельных органов:
- почек;
- аортальных клапанов и т. д.
Лечение препаратами
Лечебный курс вирусного артрита направлен на подавление острого проявления инфекции и вызванного ей заболевания. Основана терапия на длительном приеме антибактериальных препаратов. Начинают курс с более слабых медикаментов, если симптоматика не изменяется в лучшую сторону, назначается лечение с сильными средствами. Лечение проводят в амбулаторных условиях, стационарное лечение требуется при необходимости уточнения диагноза или когда наблюдается прогрессирование патологии.
Используются:
Антибактериальные медикаментозные средства, с целью уничтожения возбудителя вирусного артрита.
Антибиотики. Применяются в форме внутривенных и внутрисуставных инъекций, в течение 15 дней. Рекомендованные препараты:
- Ацетаминофен;
- Парацетамол;
- Тайленол;
- Метадон;
- Ибупрофен;
- Анальгин.
Нестероидные препараты для купирования острых болевых приступов и воспалительного процесса:
- Аспирин;
- Нимесулид;
- Мовалис;
- Целебрекс;
- Индометацин;
- Нимесил.
Кортикостероиды. Применяются при тяжелой форме заболевания, когда НПВС не оказывают воздействия. Эффективны:
- Гидрокортизол;
- Преднизолон;
- Детралекс.
К оперативному способу лечения прибегают, когда в суставной полости накапливается гнойная масса. В таком случае, используется дренирование сустава, с последующим введением в суставную щель антибиотического препарата.
Народные средства

Для лечения вирусного артрита иногда применяют домашние способы, с использованием лекарственных трав. Отвары и настои из растений оказывают обезболивающее, противовоспалительное, бактерицидное влияние.
Напиток из лаврового листа
Нужно заварить 4 листа на 200 г воды и применять один раз в день. Оказывает обезболивающее и антибактериальное воздействие.
Картофельный компресс
Картофель натирают на терке, полученную массу опускают в горячую воду на несколько секунд. Теплую массу нужно положить в мешочек из натурального материала и на ночь прикладывать на проблемную зону.
Пророщенные зерна пшеницы
Рекомендуется употребление проращенной пшеницы перед утренним завтраком с добавлением изюма, меда и сухофруктов. Зерна можно использовать и без добавок.
Овсяные стебли
Зеленые стебли проросшего овса вместе с ростками советуется прикладывать на больной сустав, зафиксировав бинтом.
Полезны также ванны с поваренной солью, с эфирными маслами.
Используются мази домашнего приготовления.
Мазь из почек березы

Нужно брать 400 г свежих почек (можно и высушенные) и 800 г сливочного масла, смешивать. Полученную массу выкладывают в глиняную посуду и плотно закрывают, ставляя на теплое и защищенное от света место на несколько дней. Если используется сухой материал, после снятия крышки в массу добавляют 6 г порошковой камфоры.
Полученную мазь нужно определить в холодное место, после использовать.
Народная медицина также рекомендует использование лечебных отваров из:
- крапивы;
- корней репейника;
- зверобоя;
- мяты, душицы и чабреца.
Настойка на спирту из плодов адамового яблока применяют как для внутреннего использования, так и для растираний больных суставов.
Артрит, вызванный вирусной инфекцией, разрушающе влияет на состояние суставов. Поэтому после диагностирования нужно начать лечебную терапию, соблюдать указания врача.
После медикаментозного лечения следует предпринять и физиотерапевтические мероприятия, соблюдать правильный рацион питания, что поможет предотвратить повторение патологических симптомов.
Что такое дисплазия тазобедренных суставов у детей: как проявляется, методы лечения патологии
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей…
»
Дисплазия тазобедренных суставов у детей является патологией, затрагивающей костно-мышечный аппарат ребенка. Такое заболевание может поражать разные части кости, что и будет влиять на симптоматику и течение болезни.
ВАЖНО ЗНАТЬ! Единственное средство для лечения суставов, рекомендованное врачами! …
Причины дисплазии у детей
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Причины поражения тазобедренного сустава у ребенка представлены несколькими теориями, рассматривающие болезнь с разных сторон. Специалисты указывают на следующие причины формирования патологии:
- Влияние наследственности.
- Сбой в гормональной системе.
- Ограниченность подвижности плода во время нахождения в матке.
- Дефицит полезных веществ и витаминов.
- Ягодичное положение плода.
Если причина поражения сустава связана с гормональным фактором, то в детском организме наблюдается изменения из-за повышения количества прогестерона на последних стадиях беременности. Ограниченность подвижности – еще одна частая причина. Во время пребывания в утробе матери сильно ограничена подвижность левой ноги, так как она прижата стенкой матки. Именно это обуславливает большую подверженность левого тазобедренного сустава к образованию дисплазии у ребенка.
Длительные исследования показали взаимосвязь тугого пеленания детей и развития дисплазии. При отсутствии пеленания сохраняется у ребенка свобода движений. Первые результаты исследований удивили даже скептиков – число детей, страдающих от детской дисплазии, существенно уменьшилось после отмены этой процедуры.
Степени и виды заболевания
Дисплазия имеет несколько степенней развития, поэтому тяжесть болезни зависит от стадии прогрессирования патологических изменений. Легкая стадия представлена незначительными отклонениями. Головка находится в смещенном положении, однако, подобные изменения имеют незначительный характер. Представленный этап часто называют предвывихом.
Подвывих – это 2 стадия развития патологии. Часть головки расположена в полости сустава, а ее смещение происходит немного наружу и вверх. Сам вывих – это 3-я ступень патологического состояния, при котором головка полностью выходит вверх из впадины.
Дисплазии тазобедренных суставов у детей принято разделять на несколько форм. Такое разделение позволит подобрать наиболее эффективные методики для лечения. Выделяют следующие типы патологии:
- Ротационная.
- Эпифизарная.
- Ацетабулярная.
При развитии ротационной дисплазии у ребенка развитие тазобедренного сустава замедлено. Кроме того, у пациента имеются болезни, приводящие к нарушению положения костей. Патология не является дисплазией, но считается специалистами переходным состоянием.
Эпифизарный тип еще называется дисплазией Майера. В этом случае ткани хрящей окостеневают точечно. В результате у ребенка с эпифизарной формой наблюдается деформация нижних конечностей и уменьшение их подвижности. Эпифизарная форма сопровождается болезненными ощущениями, что связано с представленными ранее причинами.
Наличие нарушений или болезней в вертлужной впадине приводит к формированию у ребенка ацетабулярного типа болезни. Происходит деформирование головки из-за воздействующего давления, что приводит к вытеснению наружу или иным изменениям. В результате головка смещается сильнее, а капсула растягивается.
Симптомы болезни
Признаки дисплазии тазобедренных суставов должны выявляться своевременно. Обнаружение патологии – важная задача для родителей, так как именно они должны сразу обращать внимание на возникшие изменения. Помочь в этом нелегком деле могут несколько индикаторов.
Первый индикатор представлен складками на бедрах, расположение которых должны быть асимметричным. Подобные складки должны присутствовать в количестве 3. Во время осмотра необходимо следить, чтобы ножки находились в разогнутом состоянии, а ступни соприкасались друг с другом. Если у малыша возникла дисплазия, то подобное положение укажет на глубокие складки с разных сторон.
При 2 и 3 стадии дисплазии у малыша возможность отведения ножек ограничена. У здорового малыша согнутые конечности можно развести в сторону на 90°, а у больного – только на 60°. Необязательно применять специальные приборы для измерения этого показателя, так как наличие патологического состояния хорошо определяется при осмотре.
Еще один визуальный признак вывиха представлен укорочением пораженной ноги. Обнаружить такое проявление легко, достаточно сравнить высоту коленных суставов обеих конечностей. Кроме того, у больного малыша соскальзывает головка сустава, а во время сведения и разведения ног возникает щелчок.
Присутствуют дополнительные признаки, которые могут свидетельствовать о наличии проблем. Дисплазия тазобедренных суставов у детей симптомы имеет следующие:
- наличие косолапости;
- поисковые и сосательные рефлексы находятся в угнетенном состоянии;
- кости черепа могут быть размягчены;
- присутствует искривление шеи;
- ножки имеют Х-образную форму.
Диагностические мероприятия
Лечение дисплазии тазобедренного сустава необходимо начинать вовремя. Для этого ребенка следует доставить в медицинское учреждение и провести диагностику, что позволит обнаружить причины образования болезни, выявить особенности течения и обнаружить форму: эпифизарную, ротационную или ацетабулярную.
Диагностика дисплазии тазобедренного сустава у детей выполняется несколькими методами:
- Ультразвуковой диагностикой.
- Рентгенологической методикой.
- Магнитно-резонансной томографией.
- Артрографией.
- Артроскопией.
- Компьютерной томографией.
Больше преимуществ имеет ультразвуковая диагностика. Методика не относится к инвазивным способам исследования, поэтому является безопасной для детского организма. Можно применять подобное обследование многократно.
Рентгенологическая диагностика тоже позволяет получить много информации о состоянии вывиха, однако, у такого способа исследования имеются некоторые особенности. Не рекомендуется использовать подобный тип для обследования детей до 1 года. Исключением являются те случаи, когда результаты УЗИ подвергаются сомнению. Кроме того, при выполнении процедуры ребенок до 1 года должен расположиться с соблюдением симметрии, что является крайне затруднительным делом.
Получить полную картину о состоянии вывиха тазобедренного сустава позволит магнитно-резонансная или компьютерная томография. Однако к их помощи прибегают при наличии вопроса об использовании оперативного вмешательства. Поэтому врач для получения дополнительных сведений может назначить артроскопию или артрографию. Тем не менее их применяют редко, так как являются инвазивными методами диагностики.
Методы устранения патологии
Лечение дисплазии тазобедренного сустава можно осуществить различными способами. Выбор метода происходит в индивидуальном порядке, что позволяет повысить эффективность от используемых мер. Назначаются следующие типы лечения вывиха:
- Широкое пеленание. Применяется при болезни, которая не осложнена другими процессами патологического характера.
- Стремена Павлика.
- Штанишки Бекера.
- Подушка Фрейка, имеющая ребра жесткости.
- Шинирование с помощью шин Волкова или Виленского.
- Оперативная тактика, назначаемая при тяжелых формах или рецидивах.
Кроме того, операции могут назначаться для детей старше 1 года. Консервативное лечение осуществимо при помощи нескольких групп методик, представленных следующим образом:
- Физиотерапевтические процедуры: использование полезных веществ и витаминов.
- Грязелечение.
- Общий массаж.
- Парафинотерапия.
- Лечение сухим теплом.
- Назначение гимнастических упражнений для детей до 1 года или старше.
- Аппликации.
Лечить дисплазию сустава рекомендуется своевременно, так как в этом и заключается главный принцип терапии. Особенно важно начать лечение для детей, чей возраст меньше 1 года. В дальнейшем исправить последствия подобного вывиха гораздо сложнее, а патология может нанести вред детскому организму.
Если патология достигает тяжелой стадии, то лечить дисплазию необходимо оперативным методом. В некоторых случаях достаточно выполнить вправление вывиха, но может потребоваться более радикальное лечение. Примером является остеотомия, во время которой разделяют кости на две части. Это позволит пораженным местам правильно срастись, а функциональности сустава после устранения вывиха заметно повыситься.
Благоприятно на состоянии малыша при дисплазии сказывается паллиативное лечение. Примером подобного влияния является выравнивание ног по длине. Еще один способом хирургической тактики – эндопротезирование. Суть метода заключается в замене сустава с помощью протеза.
Завершение оперативного лечения вывиха требует длительной реабилитации. Чтобы выравнивание ног по длине привело к желаемому результату, назначают специальные приспособления. Нужно восстановить и функциональность нижних конечностей, поэтому врачи советуют заниматься гимнастикой. Выбирать упражнения должен профессиональный специалист. Благоприятно на состояние тазобедренного сустава сказываются массаж и плавание.
Прогнозы и осложнения
Многие родители начинают переживать из-за наличия дисплазии тазобедренного сустава. Поводов для беспокойства нет, так как патология не приводит к инвалидности, однако, такие дети начинают ходить позже своих сверстников. Поэтому необходимо начинать лечение своевременно, что позволит устранить вывих и избежать формирования осложнений.
Последствия могут быть плохими в том случае, если не начато лечение. Примерами осложненных состояний являются следующие примеры:
- Развитие остеохондроза.
- Формирование кифоза.
- Появление лордоза или иных искривлений.
Если дисплазия суставов не лечится, то малыш не может в течение длительного времени выдерживать нагрузки. Наблюдается образование ложного сустава, возникают новые очертания впадин. Подобное состояние приводит к тому, что снижается функциональность, а задача опоры не выполняется. Еще одним последствием может быть появление неоартроза – возникновение сустава в несвойственных для него местах.
ВАЖНО ЗНАТЬ! Единственное средство для лечения суставов, рекомендованное врачами! …
Наиболее опасным последствием является диспластический коксартроз. В этом случае только замена поврежденного сустава позволит избавиться от проблемы. Необходимо приступать к терапии вовремя. Лечение вывиха тазобедренного сустава на ранних этапах развития длится около 6 месяцев, а начало процедур после 12 лет существенно увеличивает необходимое для терапии время.
О том как лечить реактивный артрит у детей, Комаровский Е.О.
Реактивный артрит (РА) – серьезное воспалительное заболевание суставов, возникающее вследствие перенесенной инфекции. Считается оно вторичным, т.к. возникает не самостоятельно, а как следствие перенесенного бактериального, вирусного заболевания. Реактивный артрит является достаточно распространённым явлением и составляет 40-50% от всех ревматических заболеваний детей.
Реактивный артрит у детей Комаровский Е.О., известный педиатр, считает сложно диагностируемой болезнью из-за стертости клинической картины, отсутствия признаков инфекции в анамнезе. Также реактивный артрит легко спутать с другими видами воспаления суставов. Однако в отношении данного заболевания необходима особая настороженность, так как помимо опорно-двигательной системы, оно может поражать и другие органы (сердце, почки).
Виды реактивного артрита у детей
По виду возбудителями реактивный артрит у детей можно разделить на:
- Вирусный. Причиной данного вида являются вирус гепатита, цитомегаловирус, паротит, герпес, ортомиксовирусы и др. Также началом артрита у ребенка могут послужить прививки от гепатита и краснухи.
- Постстрептококковый. После перенесенных бронхита, пневмонии, вызванных стрептококком, через 1-2 месяца появляются признаки артрита, причем поражаются чаще всего крупные суставы (коленный, тазобедренный)
- Лаймская болезнь. Возникает после укуса клеща в весенне-летний период, после чего происходит заражение организма бактериями рода Borrelia. Протекает она тяжело, при этом чаще всего мишенью становятся кожные покровы и нервная система ребенка.
- Септический. Появляется после генерализованного заражения крови, на фоне сниженного иммунитета. Проявляется лихорадкой, тошнотой и рвотой, поражением кожи.
- Туберкулезный. После контакта носителем палочки Коха, ребенок может заболеть внелегочной формой туберкулеза. Поражаются при этом чаще всего один коленный или тазобедренный сустав.
- Гонококковый. Данный вид артрита может передаваться трансплацентарным путем, от матери ребенку, а так же при ведении подростками беспорядочных половых связей. Обнаруживают недуг часто на запущенной стадии.
- Ювенильный артрит. Возникает у детей до 16 лет. Данный вид проявляется у лиц с антигеном HLA-B27, а также при иммунологических изменениях и носит наследственный характер. Особенностью является ассиметричное поражения нескольких суставов ног.
Симптоматика
Симптоматика реактивного артрита у детей строится из следующих признаков:
1. Общеклинические признаки:
- Лихорадка (периодические повышения температуры тела до 38-39 С).
- Тошнота, в некоторых случая рвота.
- Головокружение и головная боль.
- Вялость, повышенная утомляемость.
- Проявление первых признаков заболевания спустя несколько недель после перенесенной инфекции.
- Снижение аппетита, резкое снижение веса.
2. Суставные изменения:
- Чаще происходит поражения суставов ног (коленных, голеностопных), редко–плечевые и лучезапястные суставы, крестцовый и поясничный отделы.
- Асимметричное поражение сочленений (боль с одной стороны).
- Недуг проявляется всеми признаками воспаления: отеком тканей, ноющей болью в покое и выраженной острой болью во время движений, покраснением и изменением температуры кожных покровов над воспаленным суставом, как и при ревматоидном артрите.
- Периодически появляющаяся хромота.
- Одновременно могут быть задействованы до четырех суставов.
- Характерным признаком является деформирующее поражение первого пальца, а также увеличение в размерах пальцев стоп за счет отека и покраснения кожи.
Частым проявлением реактивного артрита у детей бывает синдром Рейтера.
Начинается он через 2-3 недели после перенесенного инфекционного заболевания и сопровождается признаками:
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Уретрит. Выраженность симптомов может быть различна, у мальчиков чаще бывает воспаление крайней плоти, перерастающее в фимоз. У девочек возможно развитие вульвовагинита и цистита. Данные изменения могут иметь место и до появления признаков заболевания суставов, что затрудняет диагностику.
- Конъюнктивит. Как правило, воспаления глаз, при грамотном лечении, быстро проходит, но имеет тенденцию к рецидивированию.
- Артрит, который проявляется болезненность и воспалением в пораженных суставах. Имеет периоды обострения и ремиссии.
В некоторых случая при реактивном артрите могут возникать изменения кожи ладоней и стоп, а также воспалительные заболевания ротовой полости (гингивит, стоматит). При тяжелом или хроническом течении болезни (протекающее полгода и более) у детей могут возникать поражения позвоночного столба с дальнейшим развитием ювенильного анкилозирующего спондилоартрита.
Видео: Симптомы реактивного артрита
Диагностика
Существуют определенные критерии, при наличии которых можно поставить диагноз реактивный артрит:
- Осмотр, сбор анамнеза, наличие перенесенного инфекционного заболевания за несколько недель до появления первых симптомов. Часто, из-за скрытого течения инфекции и отсутствия возбудителя в анализах, диагностика бывает затруднена.
- Клиническая картина, соответствующая реактивному артриту детей и ее особенности (асимметрия заболевания, деформация и воспаления большого пальца стопы).
- Лабораторные исследования: наличие патогенных микроорганизмов в анализах крови, мочи или кала на стерильность. Также за инфекционный характер заболевания говорит обнаружение в крови антител к патогенным возбудителям. Дополнительно сдаются ревмопробы (С-реактивный белок), биохимический анализ крови (АЛТ, АСТ, протеинограмма, КФК, КФК-МВ, сиаловые кислоты), анализ на выявления антигена HLA-B27 при подозрении на наследственный характер заболевания.
- Инструментальные методы исследования. Обязательным является рентген пораженного сустава, по которому можно судить о стадии и характере заболевания. Также проводятся УЗИ сустава, магнитно-резонансная томография, артроскопия с возможным заборов синовиальной жидкости на анализ. Дополнительные методы помогают провести дифференциальную диагностику и более точно поставить диагноз.
Необходимо сказать пару слов о дифференциальной диагностике реактивного и ревматоидного артритов. При явной схожести симптоматики, реактивный артрит поражает лиц более молодого возраста, мишенью являются крупные суставы, наличие в 70-80 % HLA B27 антигена в анализе крови. При ревматоидном артрите всегда определяются маркеры ревматического воспаления (С-реактивный белок, ревматоидный фактор).
Лечебные мероприятия
Тактика лечения реактивного артрита включает несколько этапов:
1) Этиотропное лечение заключается в назначении препаратов, уничтожающих возбудителя заболевания. Обычно, это антибиотики широкого спектра действия (макролиды, цефалоспорины, фторхинолоны). Если же возбудитель известен, назначается антибиотик, направленный на конкретно его уничтожение. Курс антибиотикотерапии составляет 10-14 дней.
2) Патогенетическое лечение основано на применении препаратов, стимулирующих иммунитет (иммуноглобулины). Обычно проводится при затяжном или хроническом течении болезни.
3) Симптоматическое лечение реактивного артрита, как и при ревматоидном артрите, представляет собой лекарства, которые убирают основные симптомы недуга.
К ним относятся:
Нестероидные противовоспалительные средства (диклофенак, ибупрофен);
Гормональные препараты (глюкокортикоиды- метипред), которые назначаются курсами и отменяются по мере стихания обострения. Также гормональные препараты можно вводить внутрь сустава.
4) В тяжелых случаях возможно назначения иммуносупрессоров в период обострения (препаратов, угнетающих иммунные реакции организма).
5) Физиолечение. В период ремиссии рекомендовано применение электрофореза, лазерной и магнитной терапии. Широкое применение также нашли комплексные упражнения в лечебной гимнастике, плавание под контролем профессионалов.
Профилактика
Специфической профилактики данного заболевания не существует, однако выполнение некоторых правил помогает снизить риск возникновения реактивного артрита у детей.
К ним относятся:
- профилактика заболеваний передающихся половым путем у беременных и планирующих зачатие ребенка женщин и их своевременное лечение;
- ведение здорового образа жизни, занятие спортом;
- налаживание доверия и контакта с ребенком, проведение ознакомительных бесед на тему полового воспитания;
- соблюдение правил личной гигиены (мытье рук, гигиенические процедуры, поддержание чистоты в доме);
- правильное сбалансированное питание подростка;
- укрепление естественного иммунитета организма (закаливание, спорт);
- своевременное лечение инфекционных заболеваний;
- определение гена HLA-В27 у родителей при подозрении на возможность наследственной передачи болезни;
- регулярные профилактические осмотры педиатра.